CONE BEAM CT: použití mimo stomatologii
CONE BEAM CT: použití mimo stomatologii
Initially Cone Beam CT was almost exclusively used to perform dental radiology. However, the first generation CBCT systems were later increasingly used to study sinuses, facial and nose fractures, temporomandibular joints etc. 3D-cephalometric head and neck studies became possible once CBCT systems were available that allowed scanning of the complete head. For this purpose a double rotation technique with stitching of the resulting two data sets was needed. CBCT systems on which the rotation could be stopped were needed to perform dynamic swallow or pharyngography studies. The advent of more powerful high-end CBCT systems led the way to temporal bone and skull base imaging. Finally, high-end “supine” CBCT systems using a “gantry” made small joint musculoskeletal paging possible. These non-dental CBCT studies gradually replaced conventional X-rays and CT/MDCT studies because Theky allowed imaging with higher resolution, lower radiation dose and less metal artifacts. In this paper the most important non-dental CBCT indications will be discussed.
KEYWORDS:
jaws, CT
Autoři:
Casselman J. W. Gieraerts K.; D. Volders; J. Delanote; K. Mermuys; B. De Foer; B. Swennen
Vyšlo v časopise:
Otorinolaryngol Foniatr, 66, 2017, No. 2, pp. 100-112.
Kategorie:
Přečetli jsme za vás
Souhrn
Cone Beam CT (CBCT) se původně používalo téměř výhradně ve stomatologických indikacích. Posléze se systémy CBCT první generace stále více využívaly k zobrazení paranazálních dutin, zlomenin obličeje a nosu, zobrazení temporomandibulárního kloubu a k dalším. Jakmile se umožnilo zobrazení celé hlavy pomocí CBCT, bylo rovněž možno přejít k 3D studiím v oblasti hlavy a krku. Za tímto účelem bylo nutné použít techniku dvojité rotace s následnou fúzí obou výsledných datových souborů. Pro provádění studií dynamiky polykání nebo zobrazení pharyngu bylo potřeba vytvořit CBCT systémy, které umožňují zastavení rotace. Vývoj pokročilejších CBCT přístrojů umožnil zobrazování spánkové kosti a lební báze. A nakonec pokročilejší „supinační“ CBCT systémy, používající gantry, rozšířily aplikaci CBCT na muskuloskeletální radiologii v oblasti malých kloubů. Tyto nestomatologické aplikace postupně nahradily konvenční rentgenové snímky i CT/MDCT studie, protože umožnily snímání s vyšším rozlišením, nižší dávkou záření a menším počtem kovových artefaktů. Tento článek pojednává o nejdůležitějších nestomatologických indikacích CBCT.
Klíčová slova:
čelisti, CT
ÚVOD
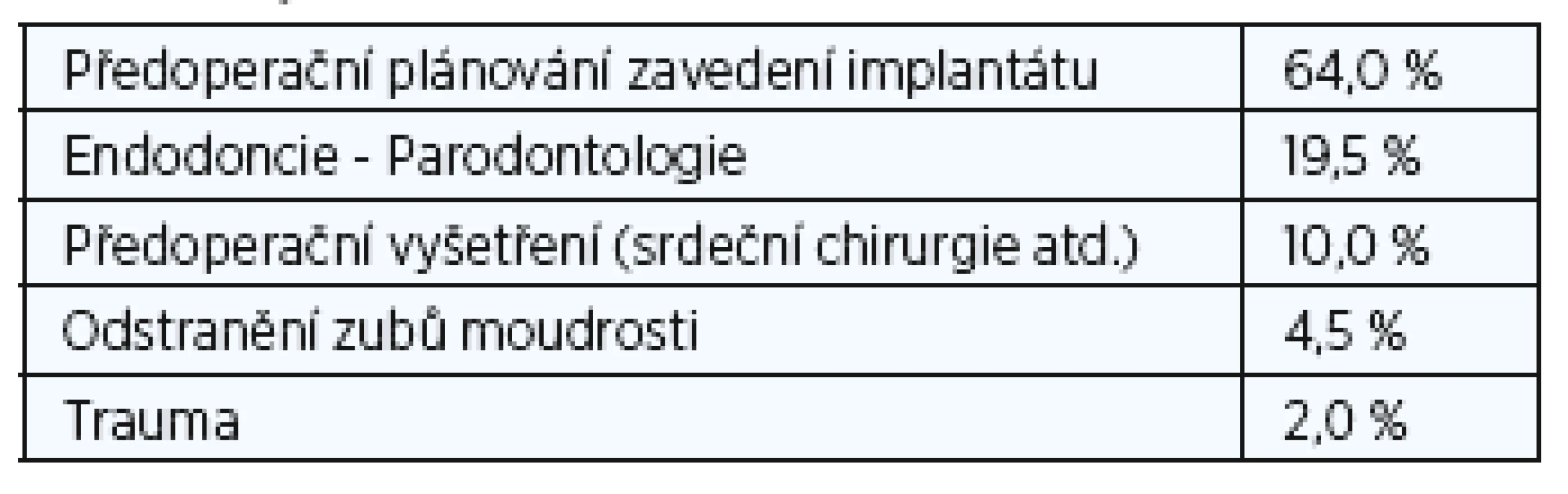
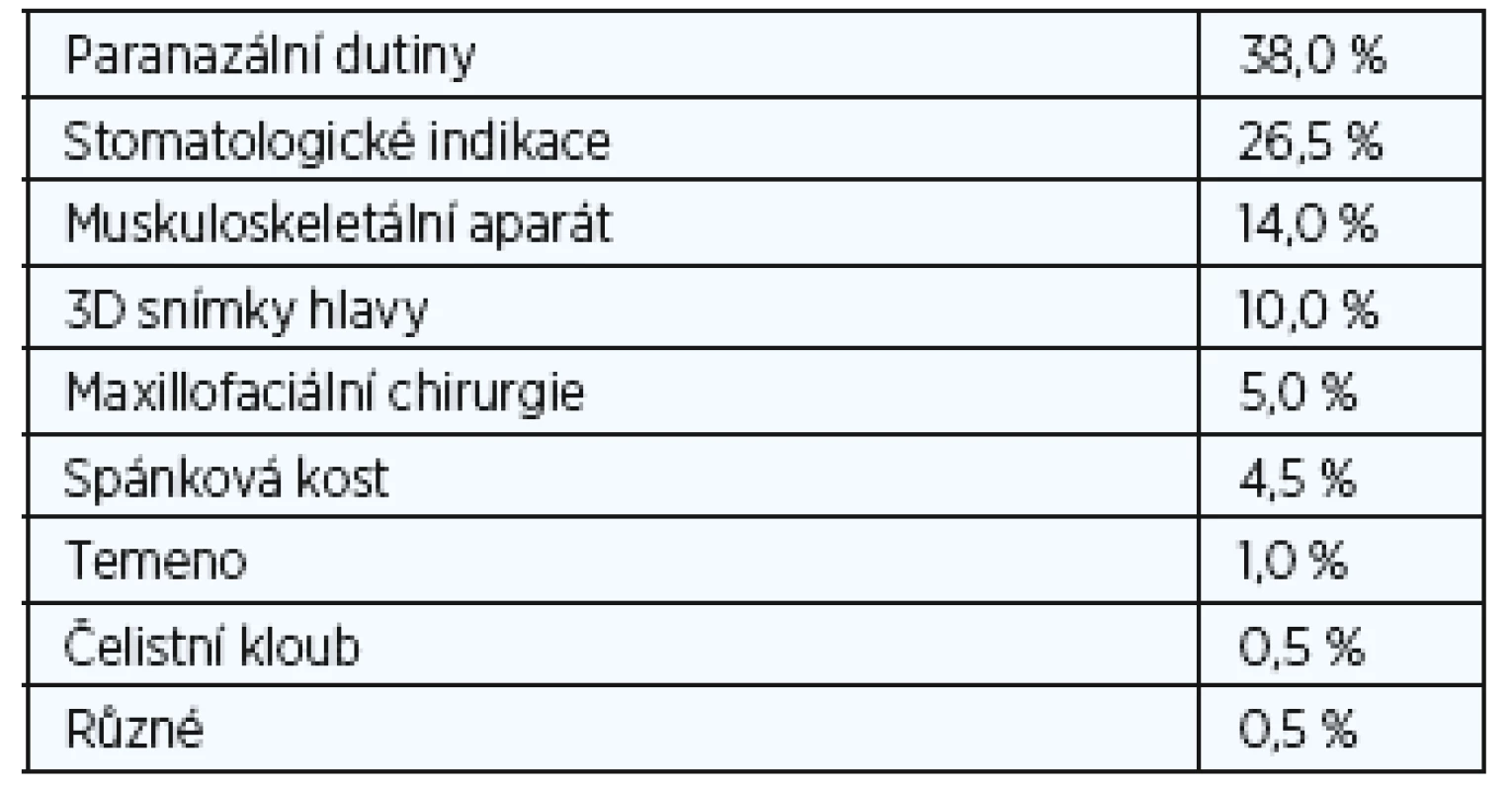
Původně se Cone Beam CT používal téměř výhradně v dentální radiologii. Jeho hlavní využití bylo pro předoperační plánování k zavedení dentálního implantátu (1). U pacientů před zavedením implantátu poskytlo snímkování v příčném řezu dodatečné informace a zejména umožnilo vyhnout se poškození dolního alveolárního nervu v průběhu implantace. Druhou hlavní indikací bylo vyhodnocení vztahu mezi retinovanými zuby moudrosti a dolním alveolárním kanálkem před extrakcí. Následovalo mnoho dalších možností využití: diagnostika retence zubu, akcesorních a nadpočetných zubů, ageneze zubu, rozštěpu rtu a patra, předoperačního vyšetření v maxilofaciální chirurgii, trauma zubní čelisti, cysty a benigní léze čelistí a nakonec také ortodontické a endodontické diagnózy (2). Před zavedením 3D se pro výše uvedené indikace používal většinou stomatologický běžný snímek a panoramatické snímky čelisti (OPG). Tyto metody snímání však postupně nahradilo konvenční CT a multidetektorové CT (MDCT). Mezi hlavní nevýhody konvenčních CT snímků patří nízké prostorové rozlišení větší než 500 mikrometrů (µm) a vyšší radiační zátěž, která je překážkou provádění CT studií zejména u mladších pacientů. Nástup systémů Cone Beam CT, využívajících 10 - 100 microsievertů (µSv) a rozlišení až 200 µm, odstranil většinu těchto omezení, i když některé z prvních systémů CBCT používalo účinnou dávku ozáření ve výši až 1200 µSv, což je ekvivalentem 240 PAN (3). Novější CBCT systémy však používají nižší dávky záření než konvenční CT (4-6) a dosahují prostorového rozlišení méně než 100 µm. Vysoká rozlišovací schopnost udělila CBCT status cenné diagnostické pomůcky v endodoncii. Bylo zřejmé, že nejsilnější stránky CBCT, především nižší radiační zátěž, vyšší prostorové rozlišení a menší počet kovových artefaktů, se rovněž dobře uplatní i v jiných lokalitách hlavy a krku (7). Hlavní nevýhodou CBCT zůstává dlouhá doba akvizice snímků, a to 10 až 40 vteřin. Na tak dlouhou dobu není možné dokonale znehybnit malé děti a méně kooperativní jedince, zejména bezzubé starší lidi, a proto se tito pacienti lépe vyšetřují pomocí rychlého MDCT. O CBCT technice a jejích stomatologických indikacích (tab. 1), které dnes představují 27 % vyšetřovaných případů v naší nemocnici (tab. 2), je k dispozici rozsáhlá literatura (8). Dále také shrneme jak nejvíce zavedené, tak nové nestomatologické indikace.
CBCT 3D-kefalometrická analýza
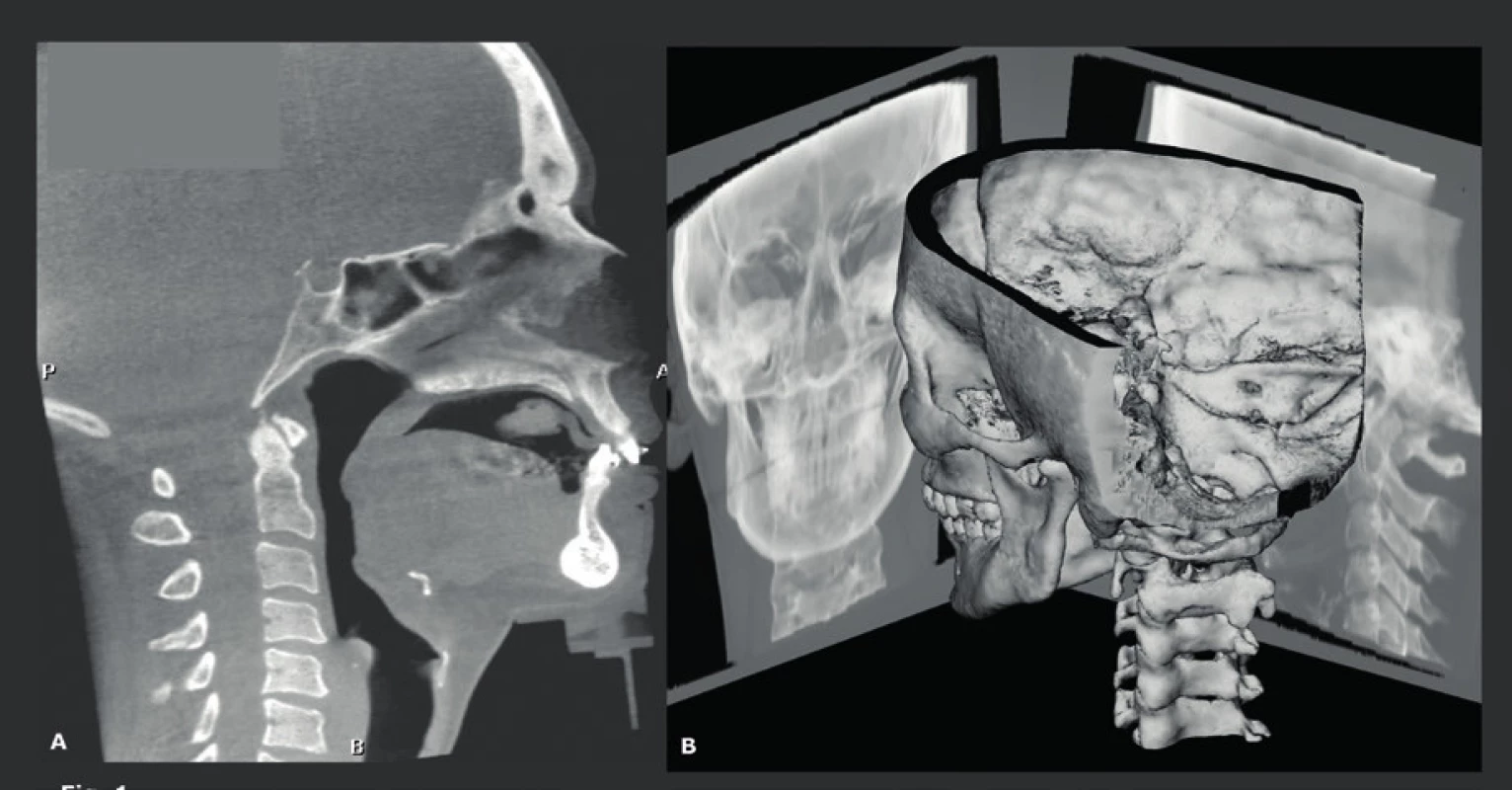
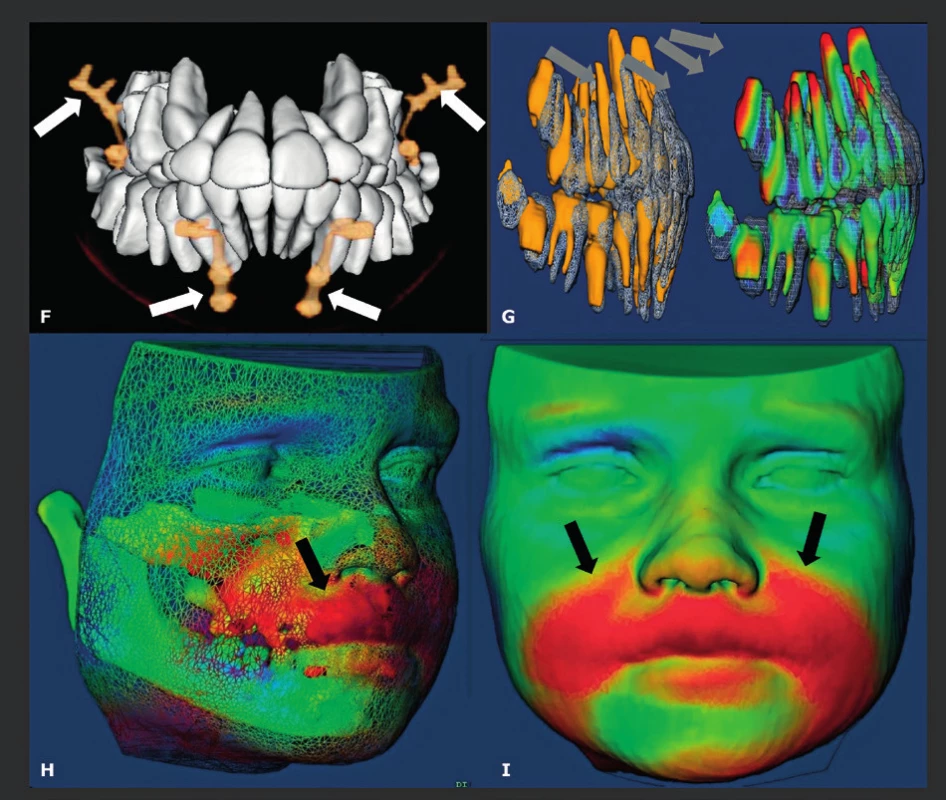
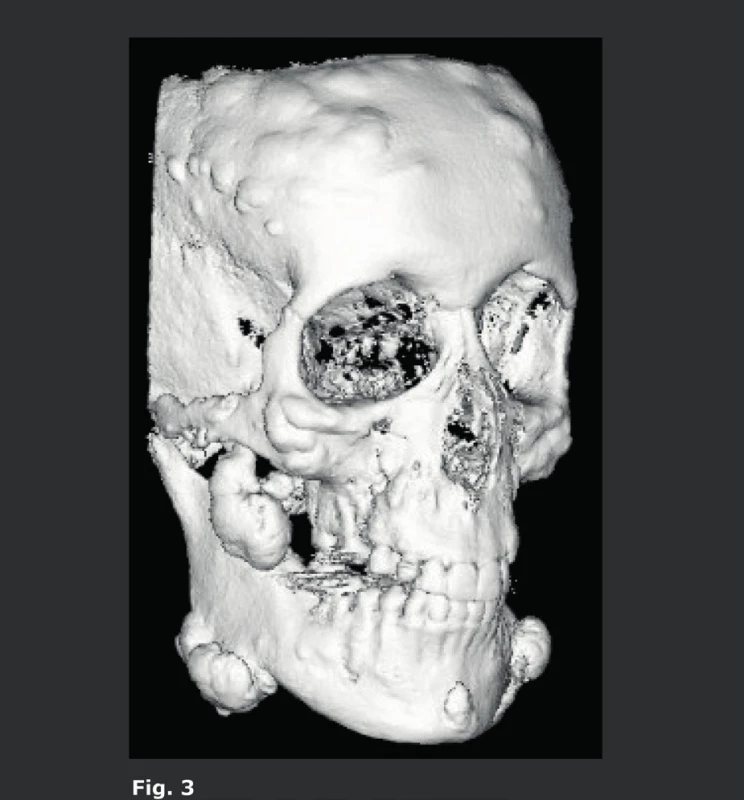
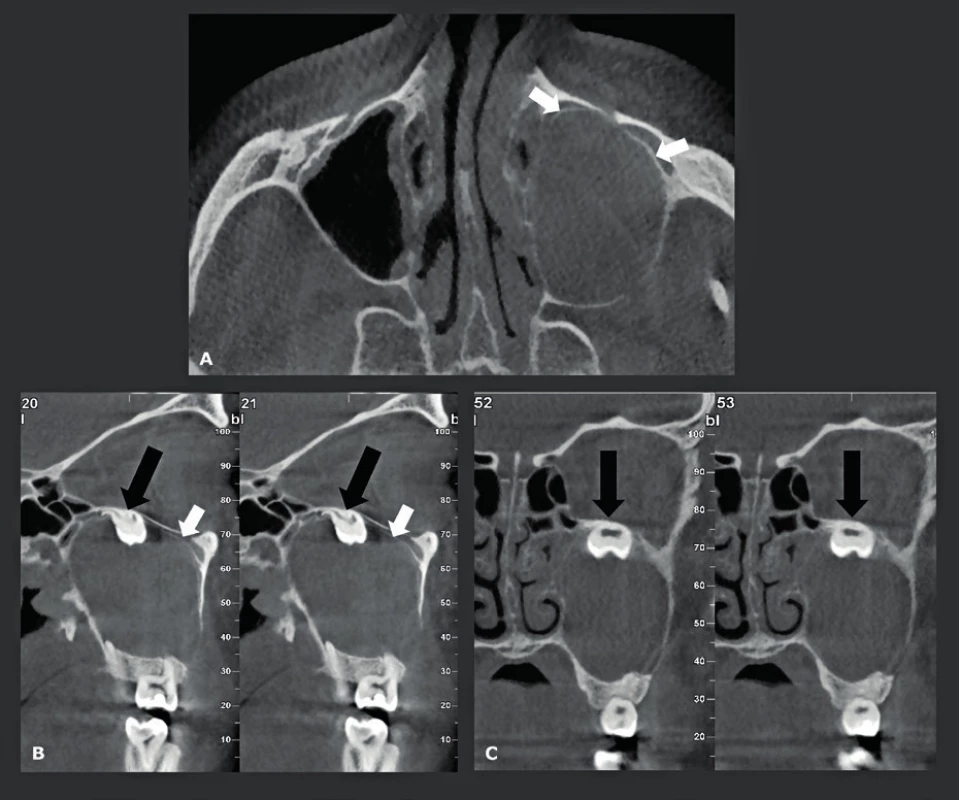
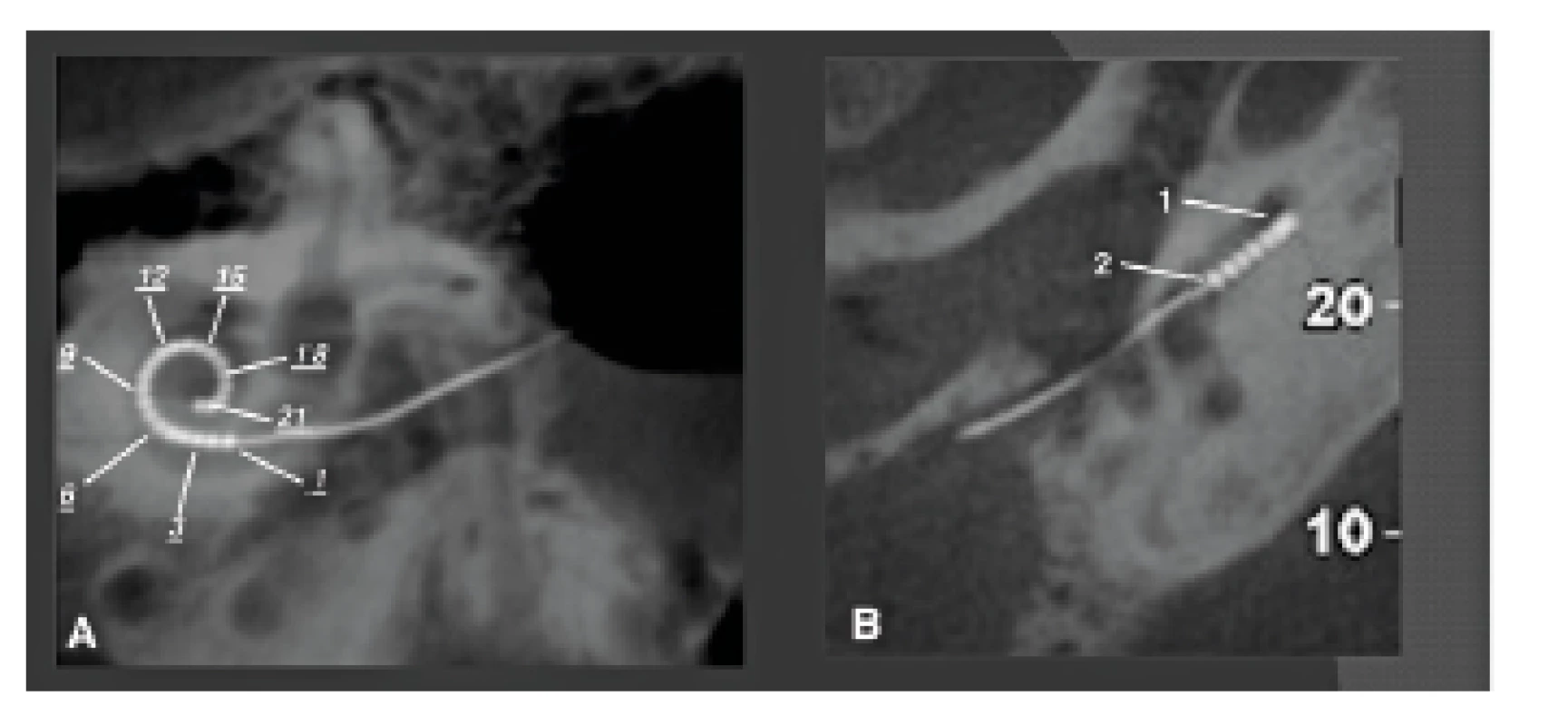
V ortodoncii se při léčbě a následných vyšetřeních mnoho let používaly konvenční laterální snímky hlavy. Na těchto 2D snímcích lze vyhodnotit a změřit jak kostní struktury, tak překrývající měkké tkáně, a to jak předoperačně, tak před nechirurgickou ortodontickou léčbou. Maxilofaciální chirurgové však snili o 3D-datech, která by jim umožnila vytvořit 3D-snímky hlavy, pomocí kterých by dosáhli přesnějšího předoperačního posouzení a plánování (obr. 1). Toto jim umožnila konvenční CT a MDCT, nicméně další použití této techniky bylo v této fázi omezeno kvůli mnohem vyšší dávce záření a také kvůli nízkému prostorovému rozlišení. Tyto nevýhody byly překonány pomocí CBCT. CBCT 3D-snímky hlavy se staly druhou hlavní CBCT indikací, protože zubní lékaři a maxilofaciální chirurgové byli prvními, kteří měli přístup k CBCT (9, 10). To však nebylo možné dříve než byl vyřešen hlavní technický problém - malá velikost plošných digitálních detektorů (flat panel). Většina CBCT detektorů má výšku 13 cm a šířku 23 cm, a proto nebylo možné zobrazit obličejové struktury od horní hrtanové partie až po čelo a zahrnout také oba zevní zvukovody. Aby bylo možné pořizovat také tyto snímky, byla zavedena technika „dvojí rotace“. První CBCT scanování (plná rotace), které se provádělo se středem v dolní polovině obličejových struktur, bylo následováno pořizováním druhého CBCT záznamu se středem v horní polovině obličejových struktur. Byl použit značný přesah a aby se zabránilo artefaktům na rozhraní, bylo možné dosáhnout finálního snímku s „rozšířeným polem zobrazení (FOV)“, který je 17 cm vysoký a 23 cm široký, a to pomocí softwarové fúze („sešití“) dvou datových souborů o velikosti 13x23 cm (obr. 1a). Imobilizace pacienta je v tomto případě velmi důležitá, protože se rentgenka a plošný digitální detektor musí během tohoto pořizování dvojí rotací přemístit. Další řešení využívá vertikální otáčení CBCT detektoru. Tím se vyřeší problém výšky snímku, ale sníží se jeho velikost v příčné rovině, takže je často obtížné zahrnout nasion a oba zevní zvukovody spolu s okolními měkkými tkáněmi. Původně se tyto snímky používaly převážně u mladých pacientů pro předoperační plánování a následné pooperační vyšetření pacientů vyžadujících ortodontickou korektivní operaci (11) (obr. 2), nebo korektivní operaci rozštěpu (12, 13), nebo u závažnějších vrozených vývojových vad obličeje (obr. 3). U těchto mladých pacientů je často nutné opakované CT vyšetření, a proto se pro nízkou radiační zátěž dává přednost CBCT. Dalším požadavkem je vyšetřovat tyto pacienty v poloze vsedě, aby se měkká tkáň vyhodnotila ve své přirozené vzpřímené poloze, a proto nelze pro tuto aplikaci použít CBCT s pojízdným stolkem, který je určen k vyšetřování pacientů v poloze na zádech. Také bylo postupem času možné kombinovat údaje získané 3D laserem z měkkých tkání obličeje superpozicí na snímky kostěné lebky vytvořeného CBCT. To bylo z počátku možné pouze díky vytvoření a používání specializovaného softwaru pro „sdružování snímků“ (obr. 2). Plně integrované snímání obličeje dovolily až novější CBCT systémy, které umožňují 3D laserové pořizování snímků měkkých tkání obličeje se souběžným laserem během pořizování CBCT, čímž lze získat mnohem přesnější 3D informace, neboť se oba datové soubory získají ve stejnou dobu, když je pacient imobilizovaný v jedné poloze. Stejnou CBCT techniku lze také samozřejmě použít například u pacientů, kteří vyžadují rekonstrukci čelistí nebo obličejového skeletu po destrukci maligním tumorem (obr. 4) a podobně. V současné době jsou 3D-kefalometrické CBCT studie čtvrtou nejčastější indikací CBCT a tvoří 10 % všech CBCT v naší nemocnici, ačkoli toto číslo bude pravděpodobně poněkud zkresleno skutečností, že tito pacienti jsou do naší nemocnice speciálně odesíláni (tab. 1).
CBCT paranazálních dutin
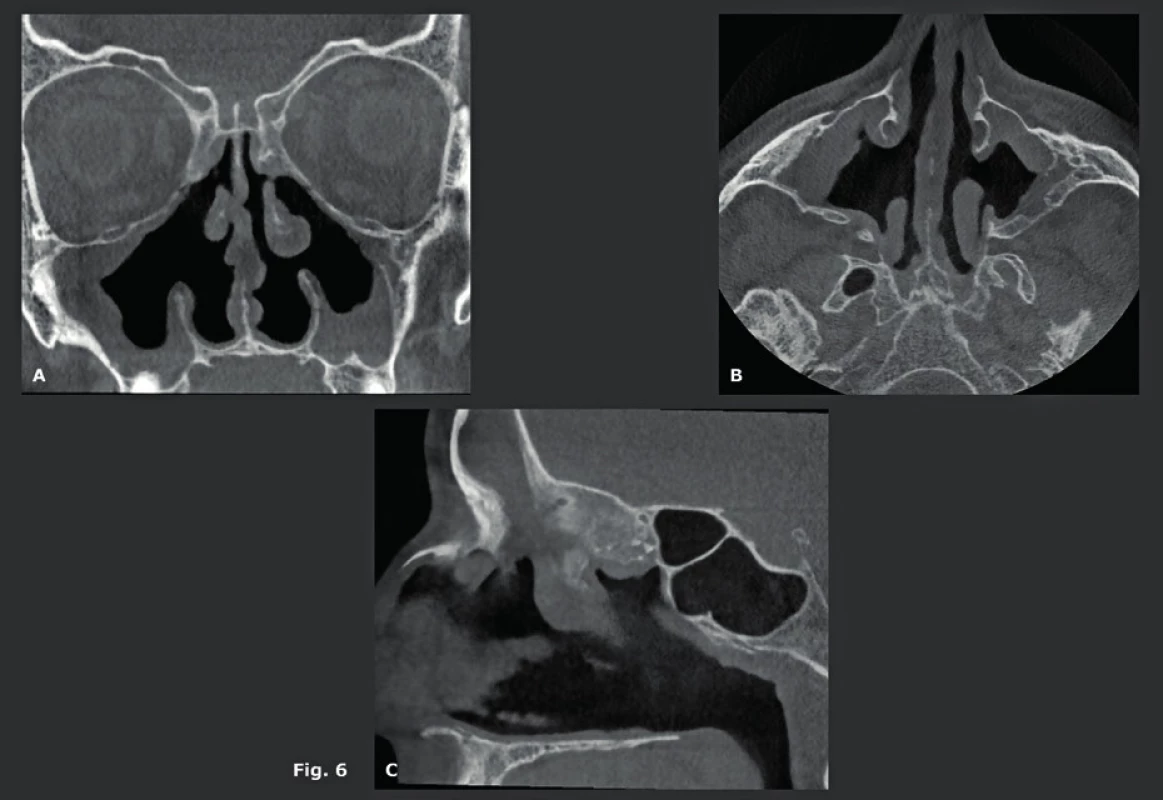
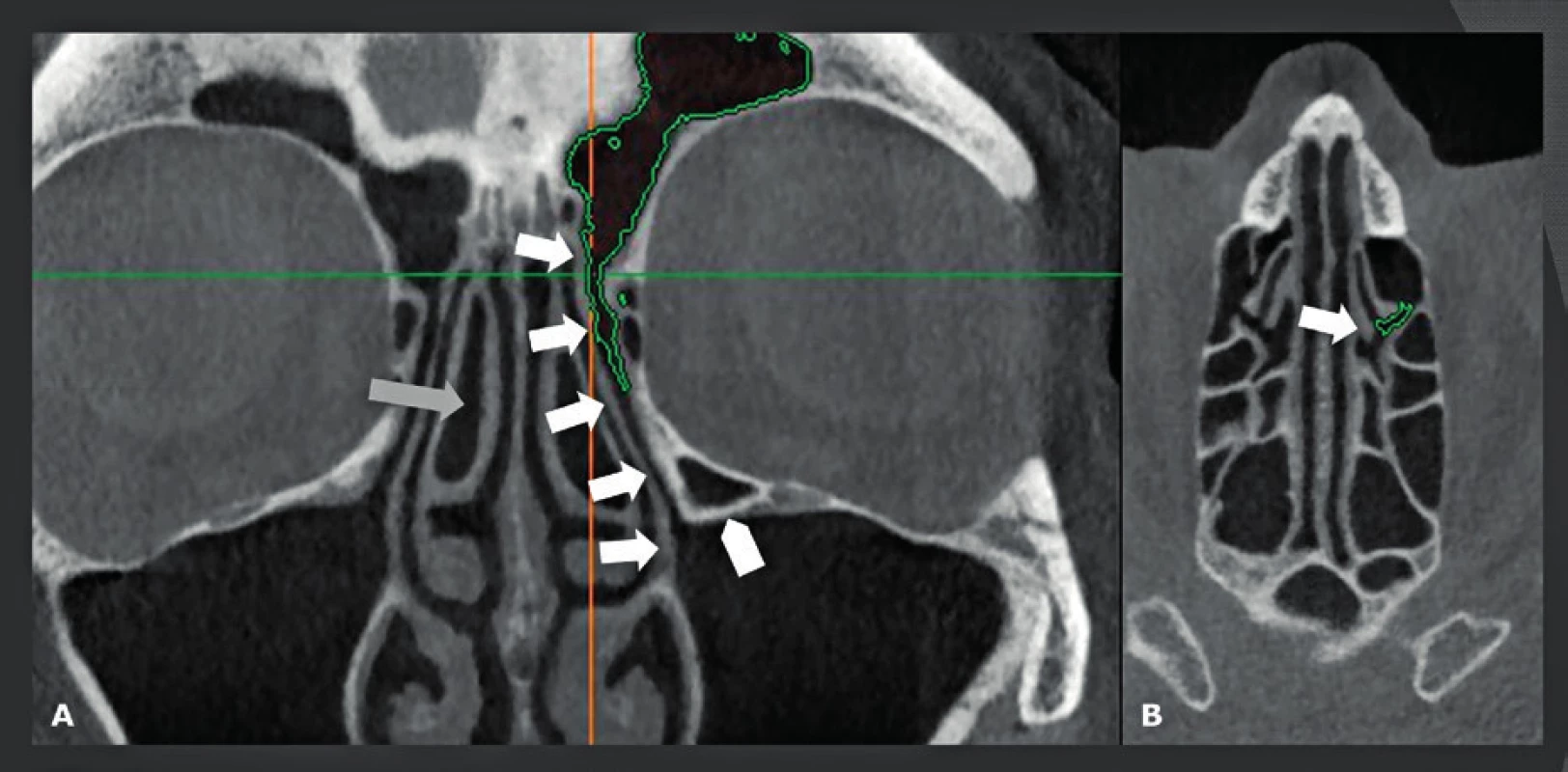
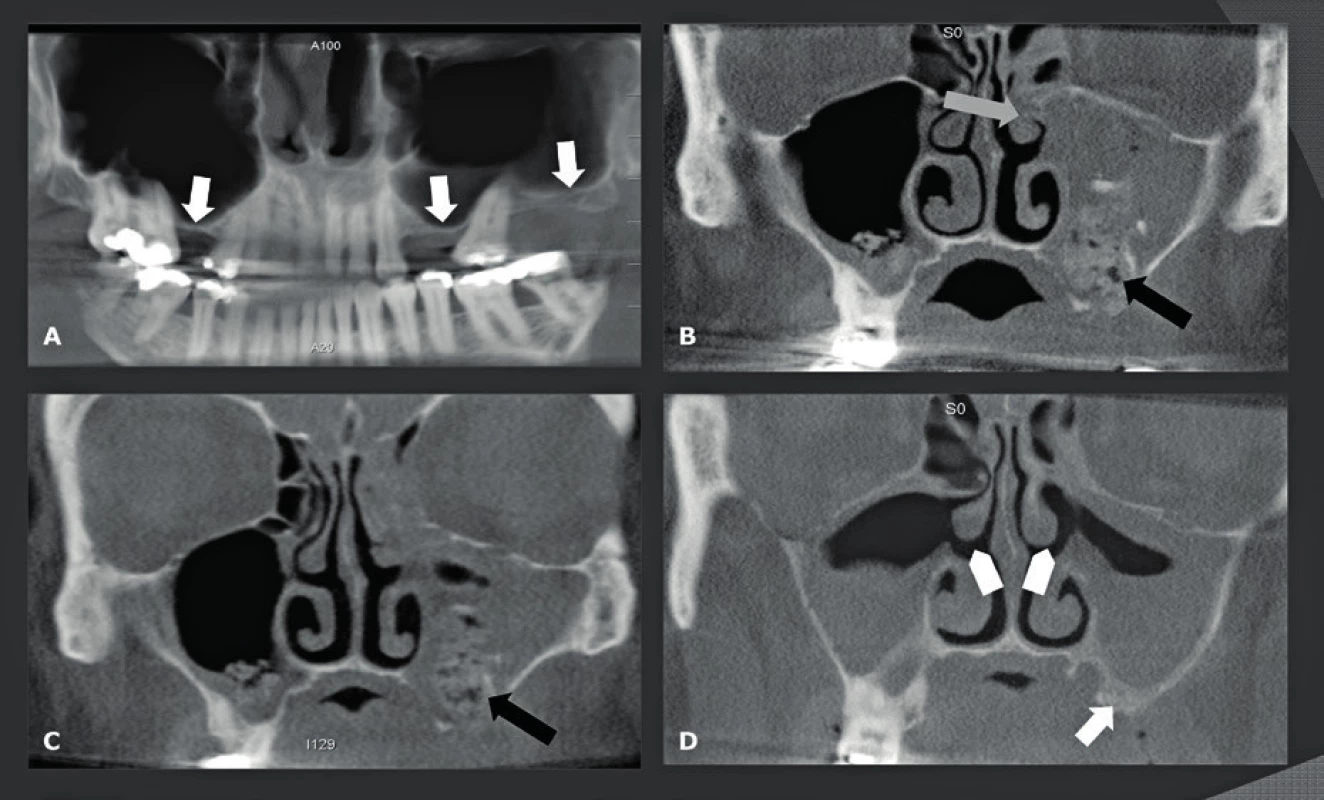
První skutečnou CBCT aplikací mimo stomatologickou a maxilofaciální odbornost bylo zobrazení paranazálních dutin. Před několika léty nahradily nízkodávkové MDCT dutiny konvenční rentgeny dutin a staly se zlatým standardem. Trvalo však ještě několik let, než byly nahrazeny CBCT. Nicméně první zkušenosti byly opět stomatologického charakteru a týkaly se odontogenního zánětu vedlejších nosních dutin a vyhodnocení ostiomeatální jednotky (OMJ) u kandidátů na zubní implantát (14-16). Mnoho studií prokázalo, že podobné nízkodávkové snímkování lze zajistit pomocí MDCT a CBCT. Nízkodávkové snímkování je nesmírně důležité, protože zánětlivé onemocnění dutin se často opakuje a má za následek opakovanou potřebu zobrazení. Avšak při takovém nízkodávkovém MDCT jsou snímky rušeny „šumem“ a zhoršeny kovovými artefakty a stále mají nízké prostorové rozlišení v porovnání s CBCT. Z toho důvodu, i když dávka záření může být podobná, už kvalita snímku MDCT není srovnatelná s kvalitou poskytovanou dobrým a/nebo pokročilejším CBCT přístrojem. Také je důležité vědět, že použití malého FOV je jedním z nejjednodušších způsobů jak dále snížit dávku záření. Dobrá kolimace a plánování umožňují snímkování dutin pomocí FOV o rozměrech 8 cm (v) x 8 cm (h) namísto FOV o velikosti 12 cm (v) x 12 cm (h), což má za následek snížení dávky o 70 %. Hlavní výhodou CBCT je fakt, že snímky mají stejnou kvalitu ve všech možných rovinách. To umožňuje ORL lékaři detailně vyhodnotit OMJ a anatomii drenáže čelní dutiny před operací akutního nebo chronického zánětu vedlejších nosních dutin (obr. 5, obr. 6). Pro tuto indikaci lze použít CBCT s nejnižší možnou dávkou záření, která poskytne veškeré potřebné informace. Kontrolní CBCT lze také odůvodnit, protože dávka záření je velmi nízká (obr. 7). Dalšími indikacemi jsou diagnostika a následná vyšetření benigních lézí nosu a paranazálních dutin (obr. 8). Slabinou CBCT je jeho špatný „kontrast rozlišení“, v jehož důsledku nelze vyhodnotit měkké tkáně. To je důvod, proč nelze používat CBCT u pacientů se suspektní lézí či prokázaným maligním tumorem (obr. 9), nebo u pacientů, kteří vykazují neurologické příznaky anebo postižení. U těchto pacientů by se jako primární metoda zobrazení měla zvolit MR. Populace pacientů trpící zánětem vedlejších nosních dutin je značná a často vyžaduje opakované snímkování. To vysvětluje rychlý nárůst počtu CBCT studií paranazálních dutin, které dnes představují téměř 38 % všech CBCT studií v naší nemocnici. Tyto CBCT studie dutin nahrazují studie dutin prováděné na MDCT, což zvyšuje dostupnost těchto dražších MDCT systémů pro složitější CT vyšetření.
CBCT temporomandibulárního kloubu
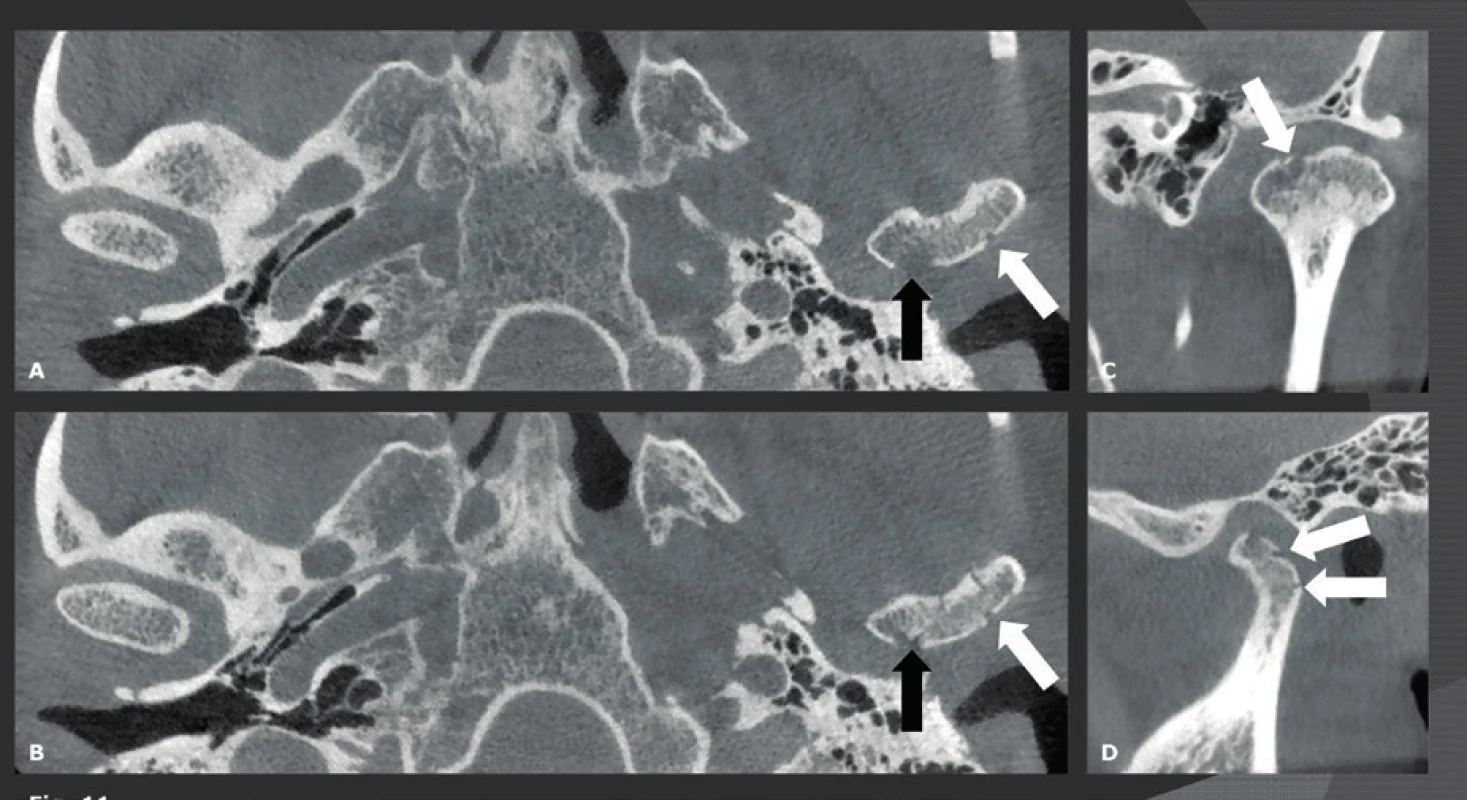
Pro zobrazení temporomandibulárních kloubů (TMK) se po mnoho let používaly běžné rentgenové přístroje. Velmi populární byly boční šikmé transkraniální (Schüller), posteroanteriorní (Town) a kaudokraniální (Hirtz) snímky, ale nebylo vždy jednoduché získat patřičnou informaci z důvodu superpozice různých struktur na těchto 2D snímcích. To vysvětluje, proč byly v té době kondylární fraktury jedněmi z nejčastěji přehlédnutých. Tento problém se vyřešil s nástupem CT a později MDCT pro zobrazení TMK. Na těchto 3D snímcích už nebyla superpozice jiných kostních struktur žádným problémem, ale bylo toho dosaženo za cenu vyšší dávky záření. S příchodem CBCT se tyto dávky záření mohly dále snižovat. Díky tomu se CBCT stala technikou pro studie kostní patologie TMK (17). V dnešní době jsou nejčastějšími indikacemi CBCT TMK: artróza TMK (obr. 10), zánětlivá artritida, synoviální chondromatóza, fraktury (obr. 11), ankylóza, vývojové abnormality, benigní nádory atd. (18). Nízká dávka záření učinila CBCT vhodným také pro provádění kontrolního snímkování kvůli vyhodnocování progrese onemocnění a léčebných výsledků. CBCT s 15 cm FOV v axiální rovině umožňuje vizualizaci obou TMK (19). Nicméně bolest TMK a vnitřní poruchy jsou nejčastěji způsobeny problémem s kloubním diskem. Měkké tkáně TMK a disk nelze vizualizovat pomocí CBCT, a proto by se poruchy těchto struktur měly diagnostikovat pomocí (pseudo)dynamické MR.
Úrazy nosu a obličeje
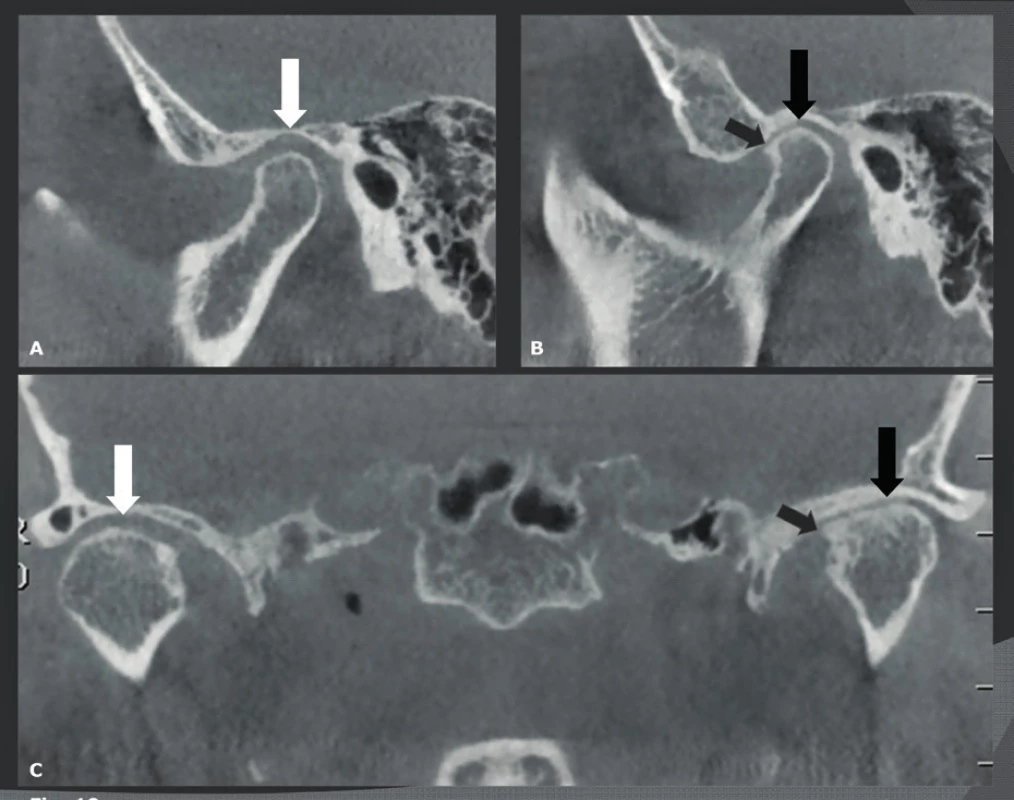
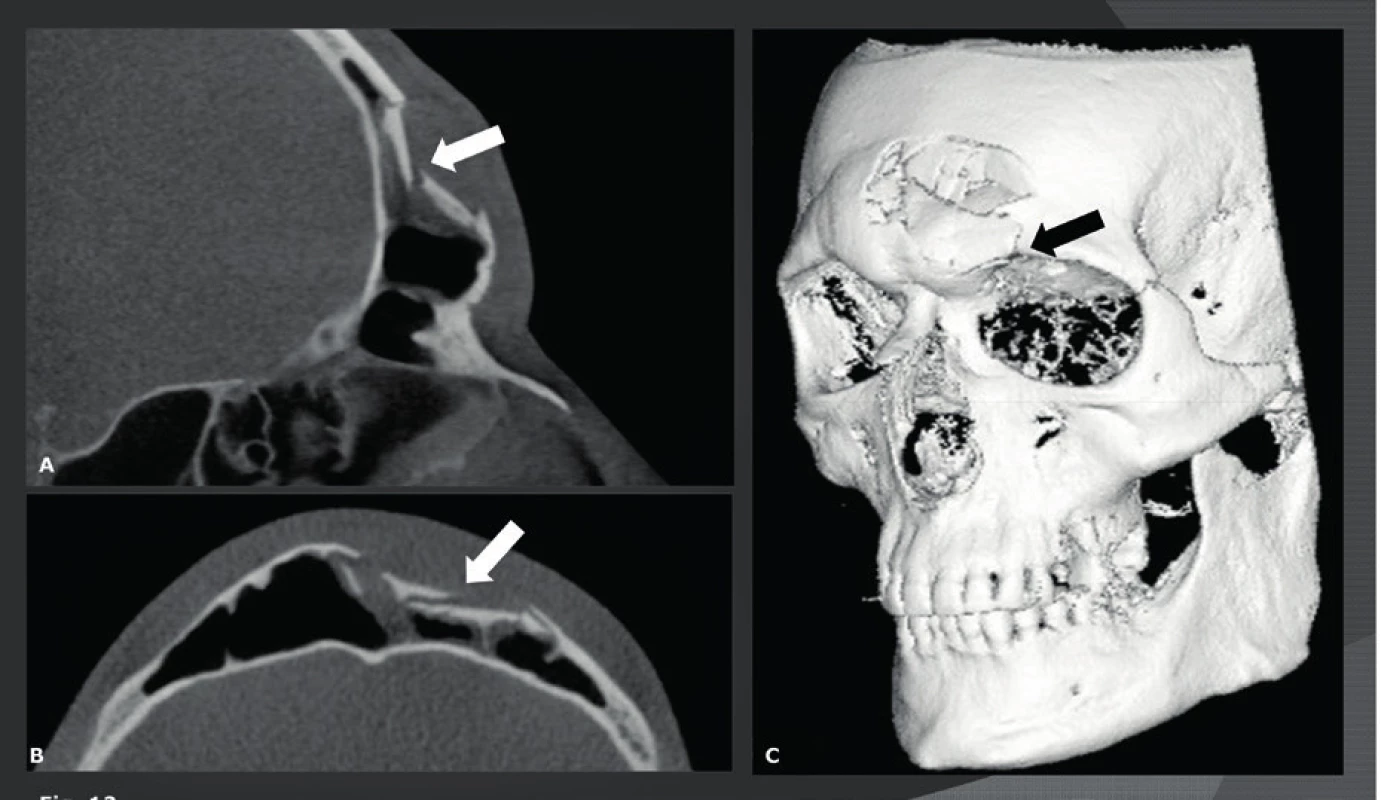
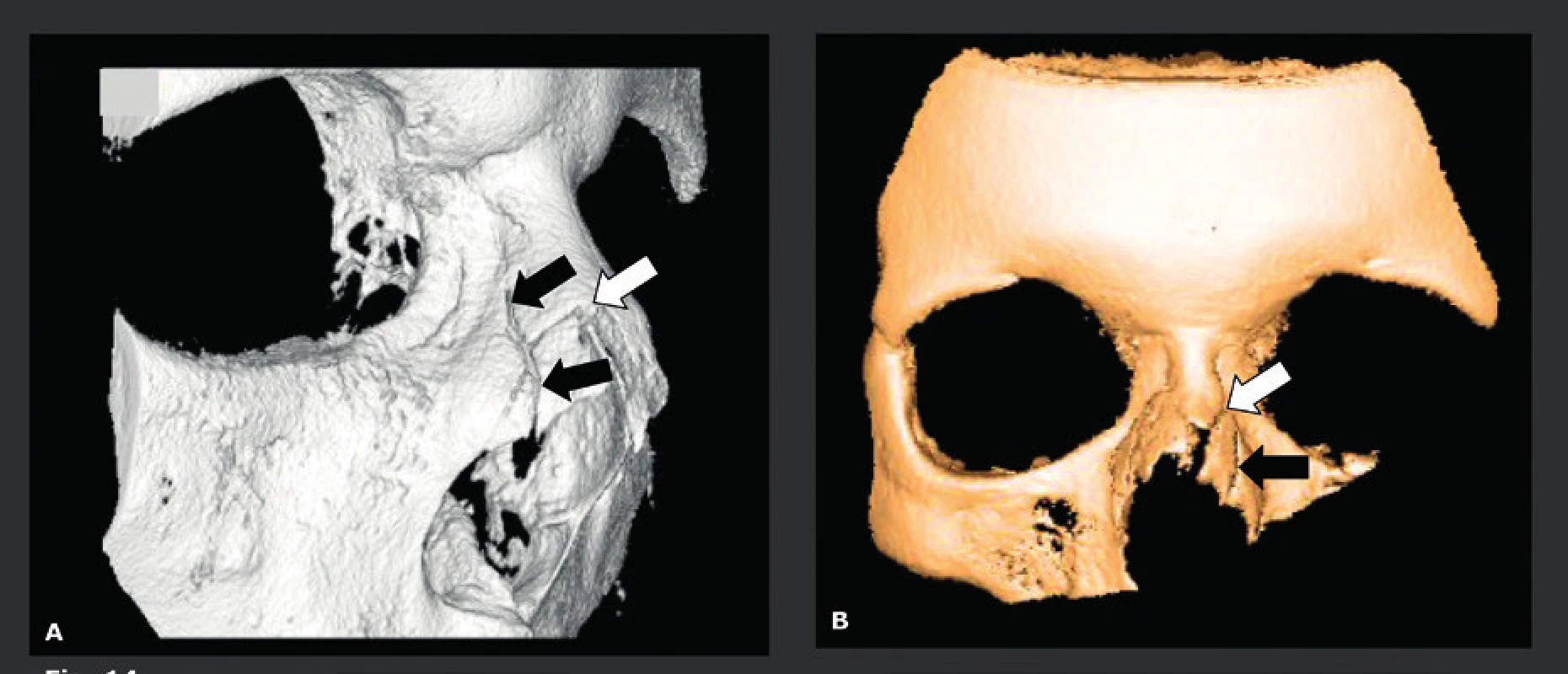
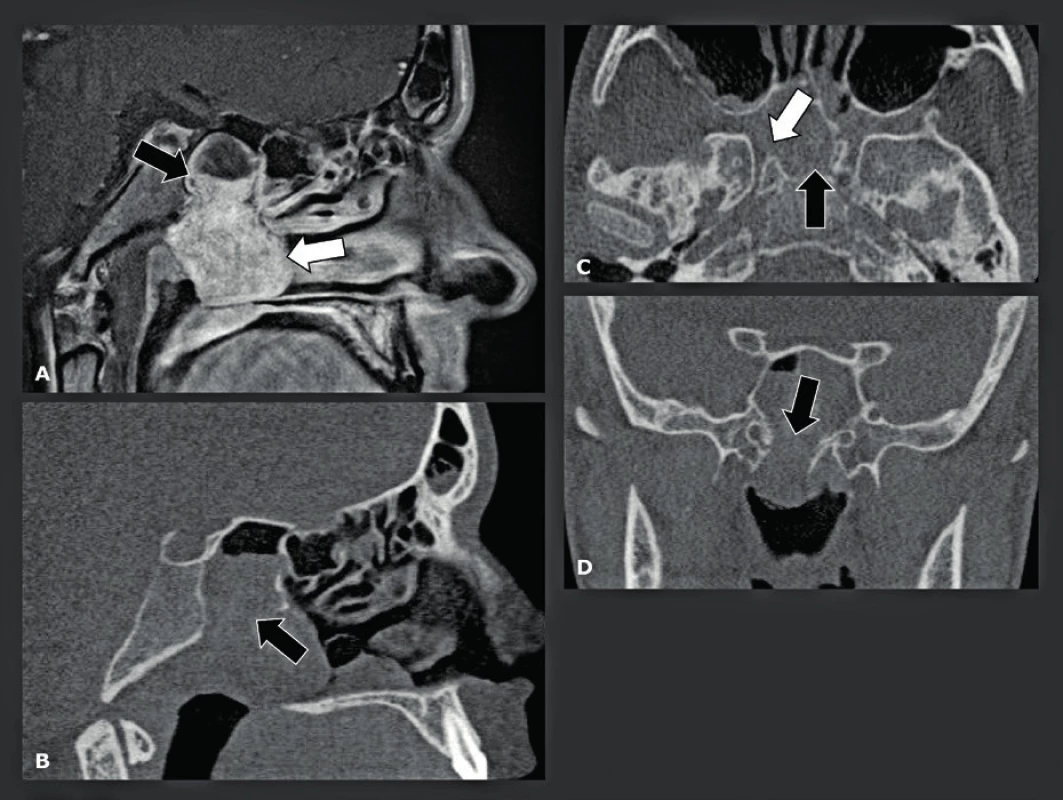
CBCT se dobře hodí pro detekci maxilofaciálních a orbitálních fraktur a jeho velmi vysoké rozlišení a nízká dávka záření z něj činí lepší techniku snímkování než MDCT. Navíc mají CBCT snímky stejně vysokou kvalitu ve všech možných rovinách, zatímco kvalita přeformátovaných MDCT snímků je nižší než kvalita původních rovinných axiálních MDCT snímků. Výhoda CBCT je nejlépe viditelná u pacientů s frakturami na úrovni lamina cribriformis, stropu orbity (obr. 12) a spodiny orbity (obr. 13) (20), které je snadnější detekovat na koronálních a sagitálních CBCT snímcích. Tím se také vysvětluje, proč je CBCT velmi užitečné pro pacienty s nasální likvorreou, kde je třeba detekovat malé lomné linie nebo trhliny v přední nebo střední lební jámě. Na druhou stranu má CBCT velmi špatné kontrastní rozlišení, a proto lze jen stěží vyhodnotit krev nebo poškození měkkých tkání. Z toho vyplývá, že by se CBCT už nemělo používat, když klinické vyšetření odhalí potenciální poškození intrakraniální, poškození lební báze nebo hlavových nervů. Epidurální a subdurální hematomy, otřes mozku a krvácení, poškození hlavových nervů, intraorbitální léze nebo léze oční koule atd., lze na CBCT přehlédnout, a proto by tito pacienti měli být ihned indikováni k MDCT nebo MR vyšetření. Další CBCT indikací je vyhodnocení fraktur nosu. Je známo, že linie fraktury nosu bývají nepoznány na laterálních a anteroposteriorních konvenčních rentgenových snímcích, a to až v 50 % případů. Falešně pozitivní diagnózy jsou způsobeny nosními fisurami, falešně negativní diagnózy boční stěnou (obr. 14) a frakturou chrupavky, které nelze na těchto snímcích rozlišit. Posledně jmenované však může mít negativní důsledky, protože pacienti s poškozením nosní přepážky potřebují otevřenou repozici. Nejčastějším důvodem pro snímkování u pacientů s frakturou nosu je důvod právní (52 %), dále „diagnostický“ důvod kvůli odeslání ke specialistovi (29 %), detekce traumatu spojeného cizím tělesem a podobně. Avšak jak již bylo zmíněno, 2D rentgenové snímky jsou často falešně negativní a fraktury nebo léze septa a laterální nosní stěny se častěji přehlédnou než detekují (21). Techniky 3D snímkování dovedou detekovat většinu fraktur, které nejsou viditelné na 2D RTG snímcích. Použití konvenčního CT a MDCT bylo nicméně odmítnuto, neboť jejich výhody neospravedlnily mnohem vyšší radiační zátěž, a to i případech vážnějších traumat. Použití nízkodávkového 3D CBCT snímkování s malým FOV to změnilo a dnes nahrazuje 2D rentgenové snímkování, pokud je toto snímkování nutno provést a je klinicky ospravedlnitelné.
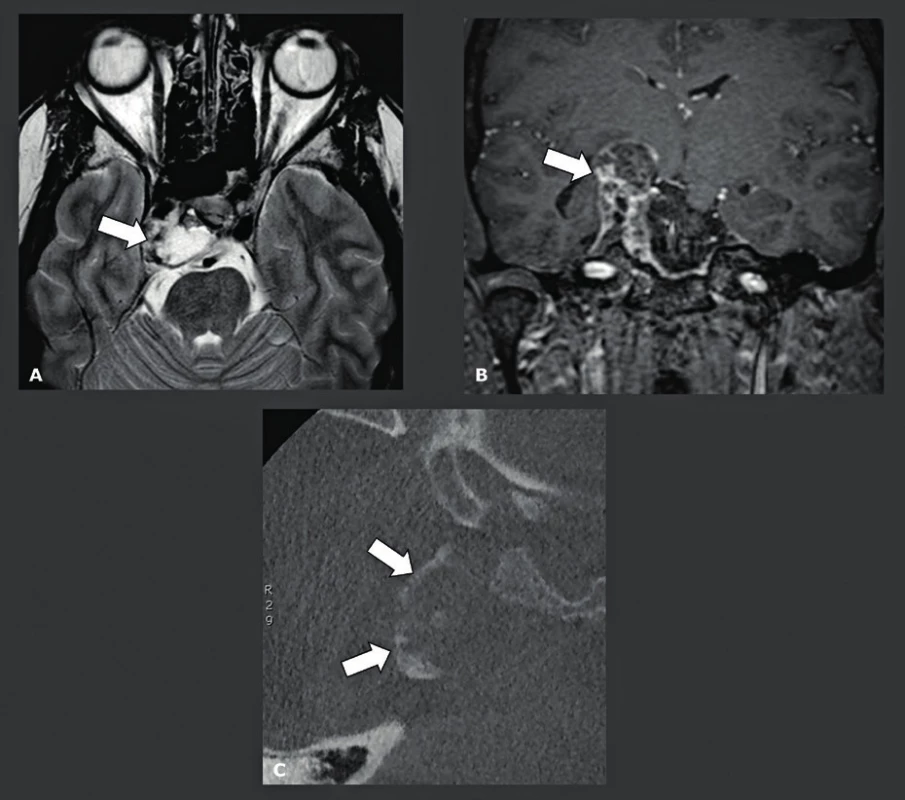
Báze lební - temeno
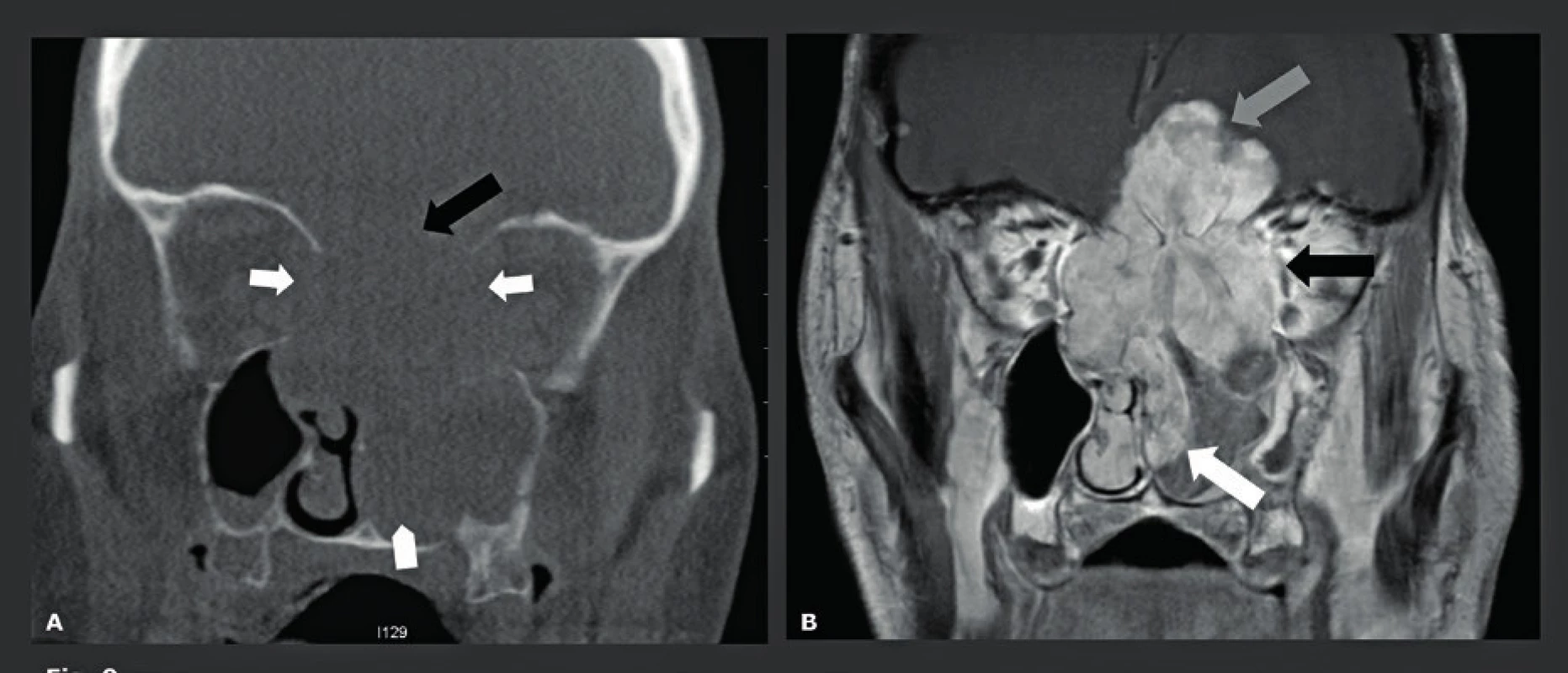
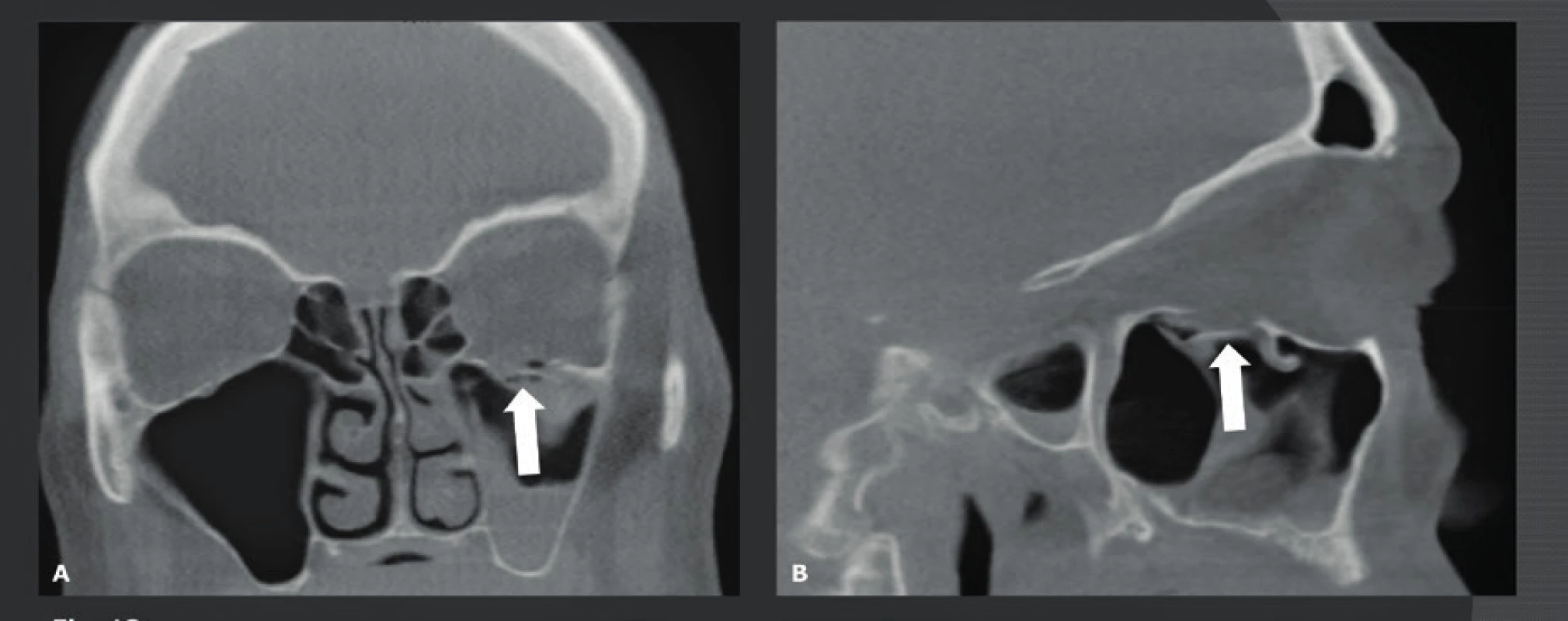
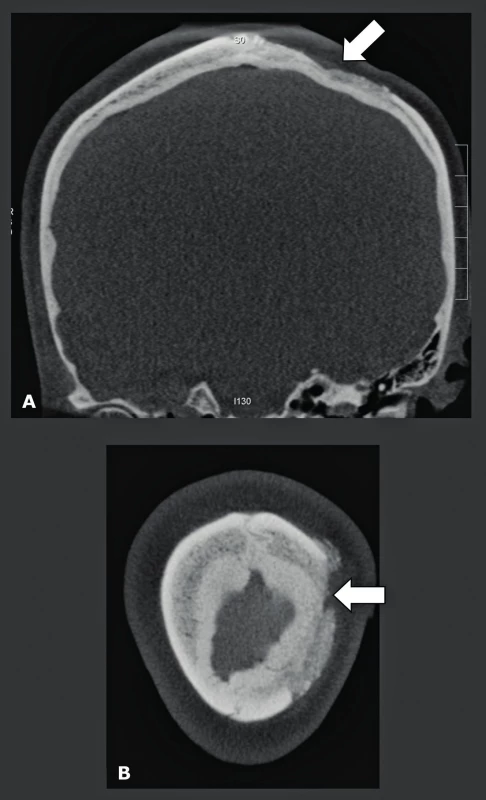
Nádorové léze lební báze a temene se nejlépe zobrazují prostřednictvím MR. Nicméně CBCT je neocenitelné v případě, kdy se musí prokázat nebo vyloučit kalcifikace uvnitř léze a kdy je třeba předoperačně zjistit, jaká je situace na okolním skeletu (obr. 15, obr. 16). Na těchto snímcích musí být viditelná pouze kost, což vysvětluje, proč pro tyto indikace může nízkodávkové CBCT s vysokým rozlišením nahradit MDCT. Další indikací pro použití nízkodávkového CBCT je zjištění tloušťky frontoparietální kosti. Tato oblast je typickým místem odběru pro autologní kalvariální kostní štěpy s neúplnou tloušťkou, které se používají pro augmentaci čelistí a maxilární dutiny u pacientů, kteří nemají dostatečnou alveolární kost, jež by zaručovala správné zavedení implantátu. Tito pacienti jsou snímkováni v poloze, kdy je jejich hlava a krk v anteflexi. V této poloze lze horní čelist, dutiny a frontoparietální kost snímat najednou, a proto je radiační zátěž omezena na minimum, přičemž v jedné CBCT studii lze najednou hodnotit informace o čelisti z „dentascanu“, případné patologie dutin (zánět vedlejších nosních dutin, problémy na úrovni OMJ) i „tloušťku“ kraniálního místa odběru kosti (22). V případě, že jsou z místa pro odběr odebrány kostní štěpy, toto místo se zaplní hydroxyapatitem, lyofilizovanou kostí nebo komerčně vyráběnými prostředky, jako jsou Palaco® nebo Norian® (obr. 17).
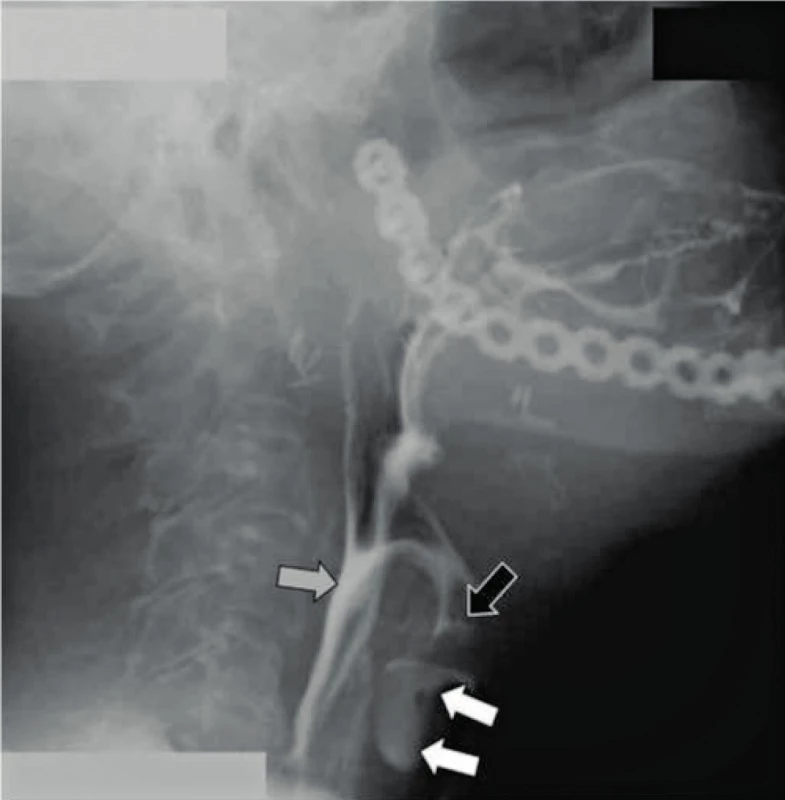
Test polykání – pharyngografie
Během CBCT studie se pořídí 360 snímků během rutinního 20vteřinové 360° rotace rentgenky a plošného digitálního detektoru kolem hlavy pacienta. To znamená, že se vytvoří 18 snímků za sekundu. To je mnohem více než 6-8 snímků/s, které lze běžně pořídit standardním rentgenovým přístrojem, a blíží se dynamickému rozlišení videofluoroskopie. Videofluoroskopie je dnes hlavní technikou snímkování, během níž se provádí bariový/polykací (Gastrografin) test a pharyngografie, tato technika je však drahá a v mnoha nemocnicích nedostupná. V těchto nemocnicích se CBCT tedy může stát vhodnou alternativou videofluoroskopie („polykací studie“), nebo video-pharyngografie. Dynamické rozlišení CBCT je stále horší než u videofluoroskopie, ale jeho prostorové rozlišení je vyšší (obr. 18), přičemž dávka záření, 50 µSv pro 18 snímků/s, je nižší než u běžných dynamických rentgenových technik, které činí 75 µSv pro 6 snímků/s. Proto musí být rotace CBCT přístroje během pořizování 360 snímků zastavena. Toto je dnes možné pouze u některých modifikovaných CBCT systémů, na nichž byla testována proveditelnost tohoto vyšetření. Je nepochybné, že pro tuto aplikaci lze použít pouze CBCT systémy vyrobené pro snímkování pacientů vsedě. Výsledky byly vynikající a je zřejmé, že tato technika má potenciál stát se nejpoužívanější metodou snímkování v situacích, kde nelze použít videofluoroskopii. Hlavní nevýhodou je fakt, že FOV umožňuje pouze vizualizaci ústní dutiny, nosohltanu, orofaryngu, hypofaryngu a oblasti hrtanu, ale hrudní části jícnu vizualizovat nelze. Proto tuto techniku nelze použít, když je třeba posuzovat celou oblast jícnu, ale je ideální pro provádění pharyngografie.
Snímkování spánkové kosti
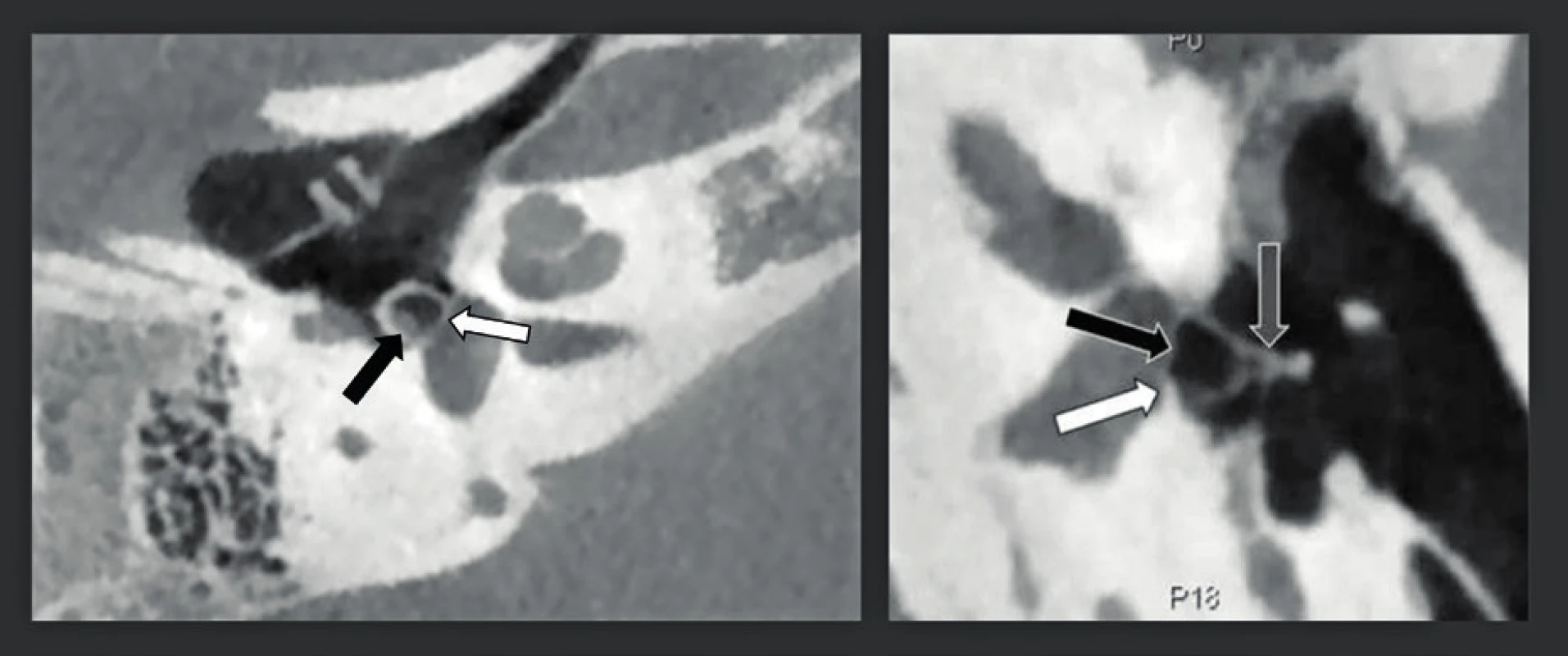
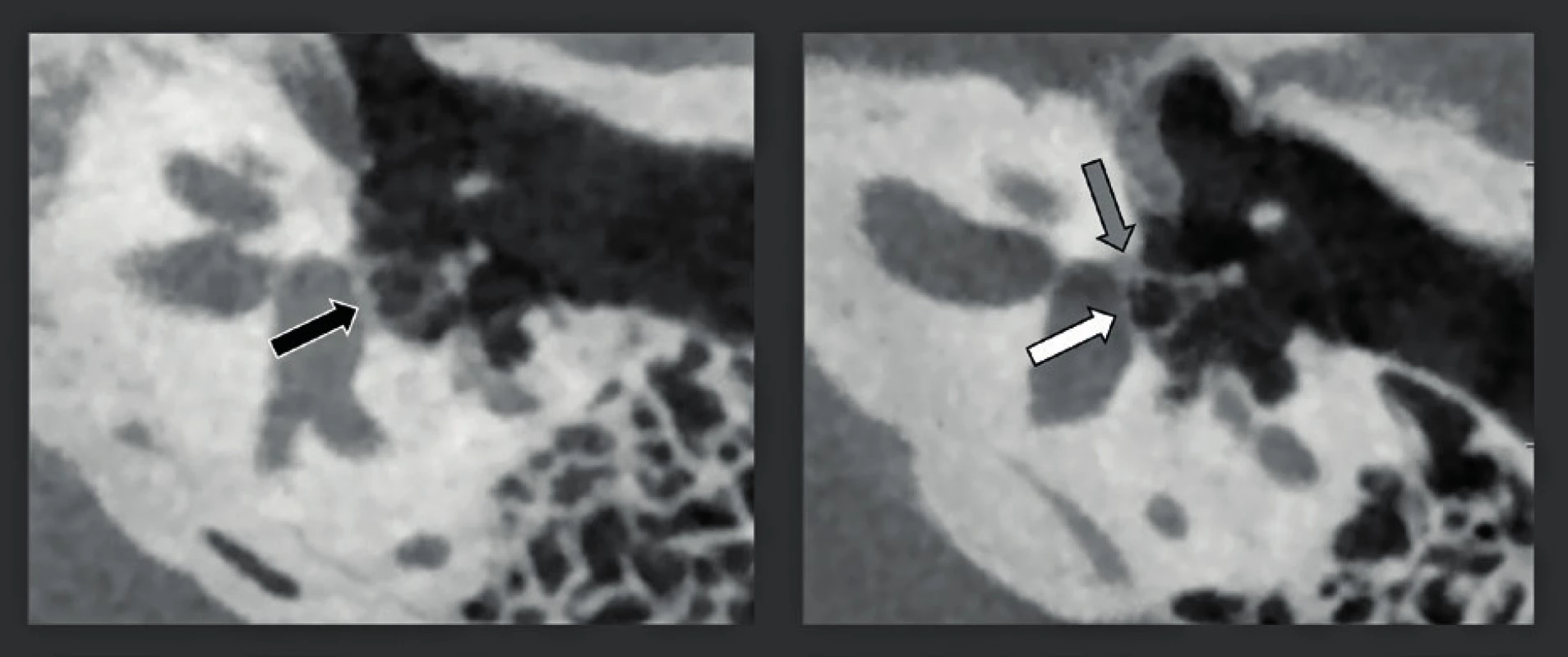
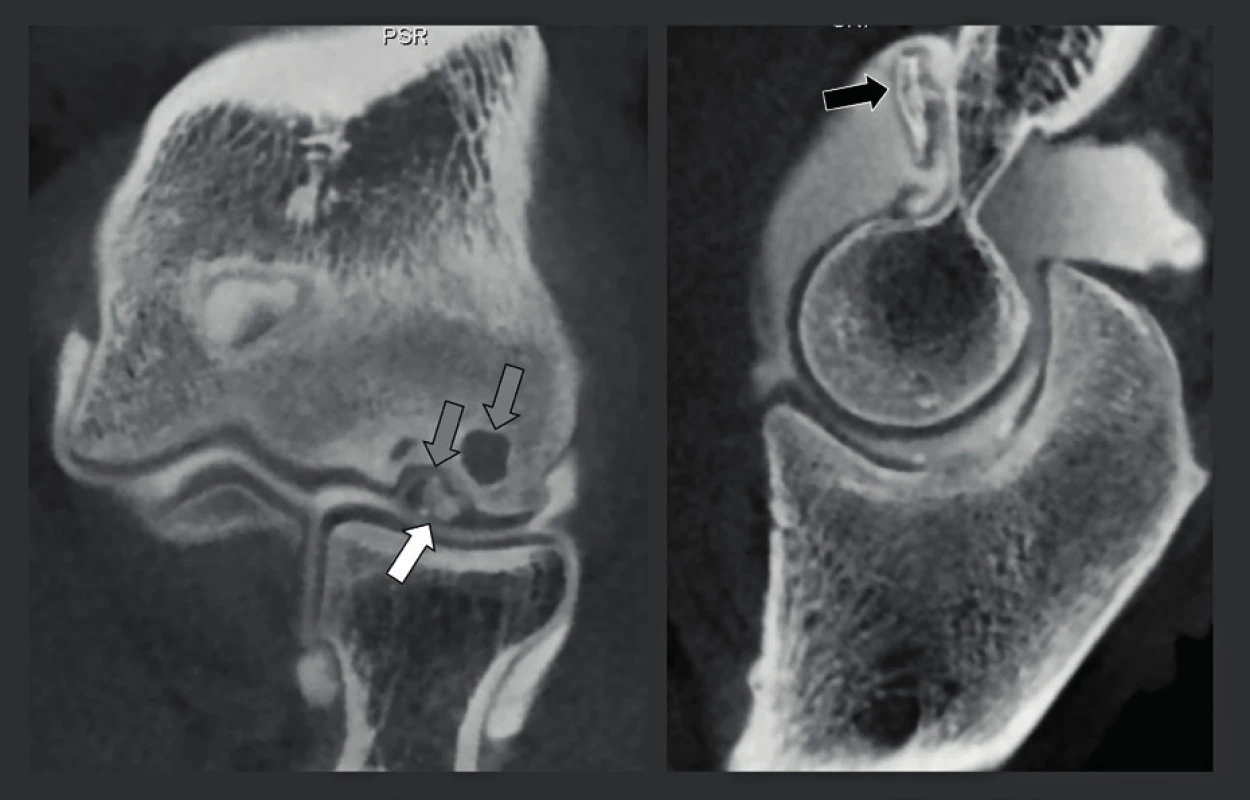
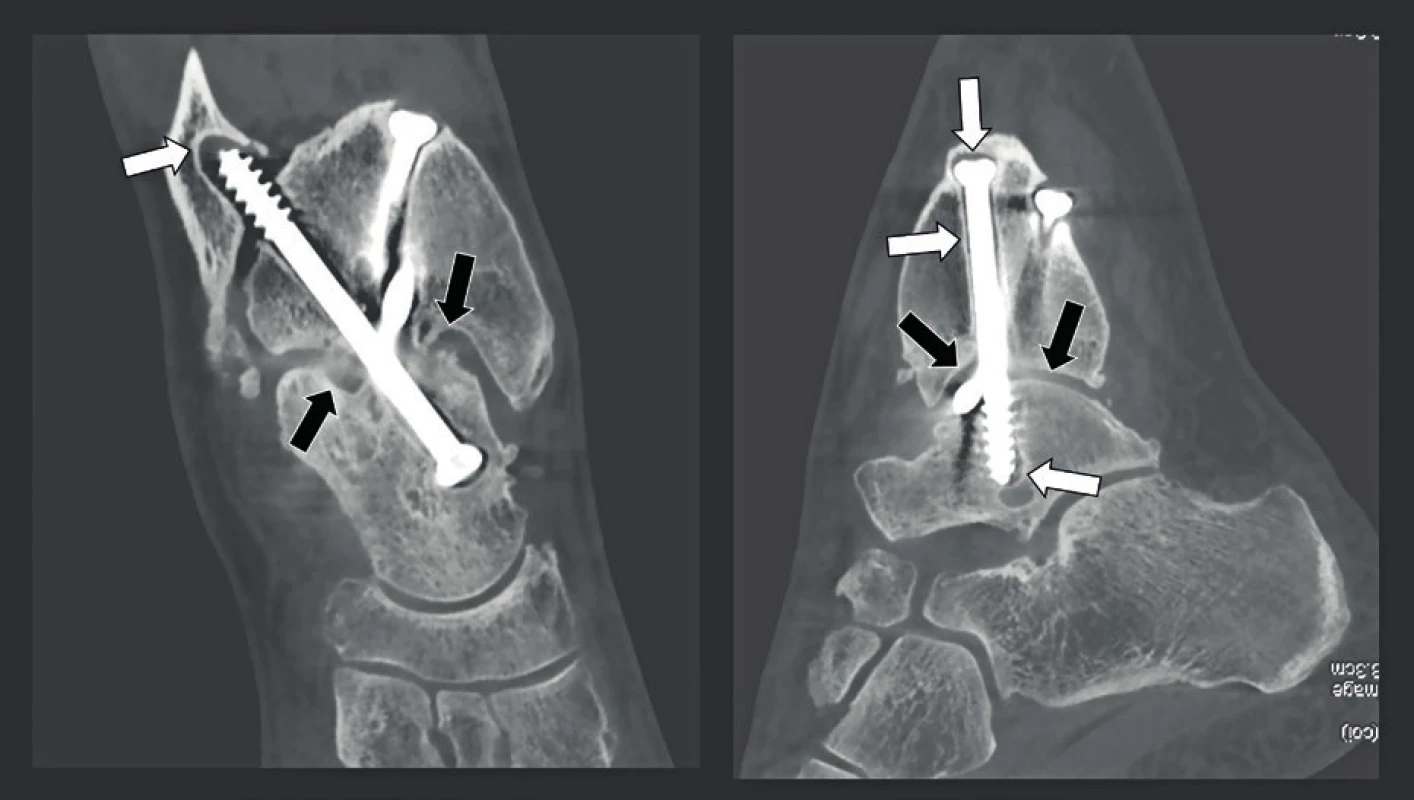
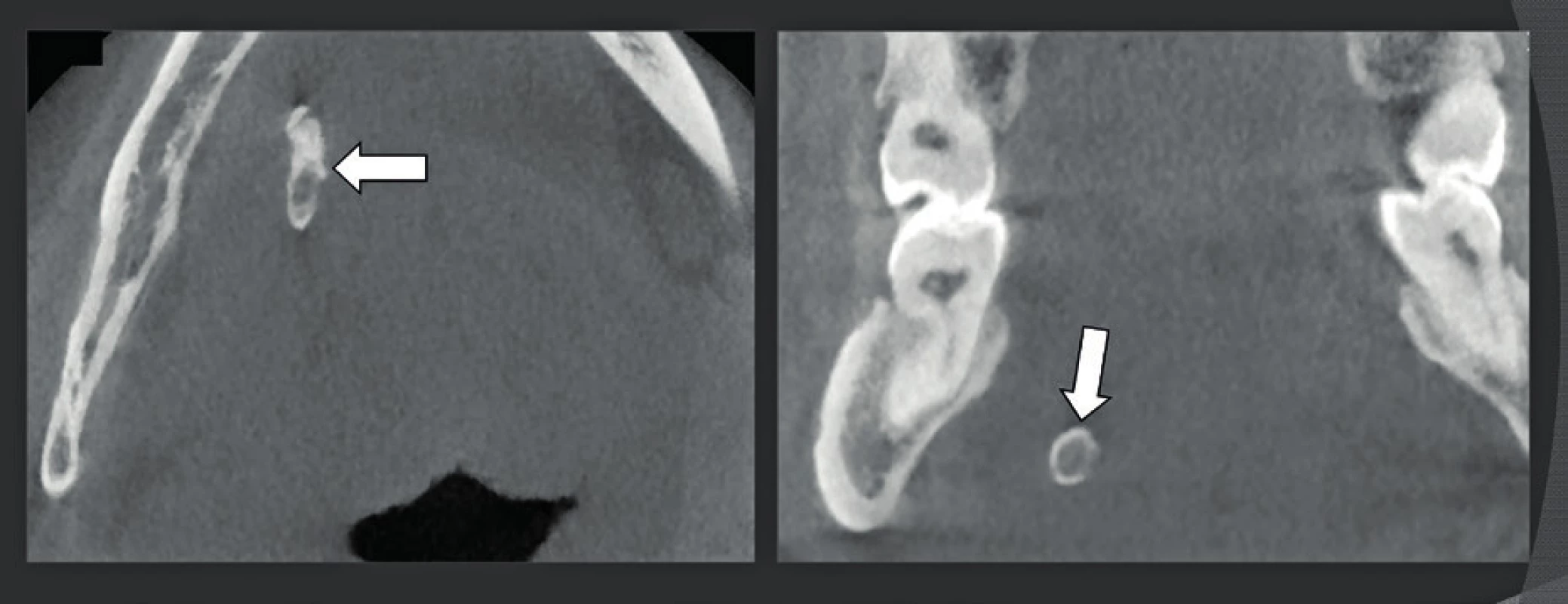
Snímkování spánkové kosti je výzvou, neboť zobrazované struktury, které jsou předmětem zájmu, jsou velmi malé a jsou umístěny v husté kosti, nebo jsou touto kostí obklopeny. CT a MDCT byly mnoho let upřednostňovanými technikami snímkování, ale jejich nevýhodou je vysoká dávka záření. CT spánkové kosti je dodnes pravděpodobně jedním z případů s nejvyšší radiační zátěží. Hodnoty rozlišení těchto snímků se nacházely mezi běžným středním 625 µm, až nejvyšším dosažitelným rozlišením 230 µm. CBCT má nepochybně potenciál pořídit snímek s lepším prostorovým rozlišením 75 -150 µm při nižší dávce záření (23). V závislosti na použité technice a systému MDCT lze dávku záření snížit až na 50 % a v některých případech, při použití CBCT snímkování, dokonce na 14 %. Další výhodou je, že CBCT je méně citlivé na kovové artefakty z kovů, které obsahují pistony a středoušní implantáty, kochleární implantáty, nebo rušení z kovových artefaktů pocházejících mimo spánkovou kost (24-25) (obr. 19). Hlavním problémem však je, že vysokého rozlišení lze u CBCT dosáhnout pouze při dlouhé době pořizování, a to 40 sekund. Tím se tato technika stává náchylnou na pohyb artefaktů a může mít za následek pořizování „opravných“ snímků, což vede k používání větších dávek záření nebo výsledku nezpůsobilému ke stanovení diagnózy, pokud pacient nedostatečně spolupracuje. Proto musí být pacient velmi dobře imobilizován. Toto je obtížnější vsedě nebo ve stoje, a proto se pro snímkování spánkové kosti hodí CBCT systémy, které mohou studovat pacienta v poloze vleže. Pacienti musí být poučeni, aby během snímání nepolykali a dýchali nosem, neboť polykání způsobuje pohyb větší než 100 um, a proto vážně zhoršuje kvalitu snímku. Je zřejmé, že malé děti a bezzubí starší pacienti nebo pacienti, kteří nejsou schopni dostatečně spolupracovat, se lépe diagnostikují pomocí rychlého MDCT. Dalším potenciálním problémem je, že pro zobrazení denzních struktur spánkové kosti jsou nutné výkonnější rentgenky. To je důvod, proč se v současnosti nejlepších výsledků dosahuje pomocí CBCT systémů používajících zdroj rentgenového záření, který je schopen dodávat 110 kV a až 10-20 mA. I s těmito výkonnějšími CBCT systémy se může kvalita snímku degradovat „šumem“, když je třeba zobrazit „velkou a objemnou“ hlavu. V těchto případech je tedy rozumnější použít nižší rozlišení 150 µm, čímž se zajistí pořízení snímků s lepším kontrastním rozlišením a menším šumem. Kvalitu zobrazení spánkové kosti by proto mohl zlepšit vývoj výkonnějších CBCT systémů při dávce záření, která je menší nebo rovna nízkodávkovým protokolům používaným v současnosti na nejlepších MDCT systémech. To by bylo přijatelné i při stejné dávce záření, protože rozlišení a kvalita snímků CBCT by pak byla lepší, než čeho lze dosáhnout pomocí MDCT, a to téměř u všech pacientů. Navíc by to mohlo vytvořit příležitost k rutinnímu 75-85 µm snímkování a/nebo ke kratší době pořizování (rotace). Tyto výkonnější systémy jsou dnes třeba pouze pro zobrazení spánkové kosti a některé muskuloskeletální (MSK) aplikace, ale nejsou potřeba pro dentální snímkování. Z tohoto důvodu lze potom přístup k výkonnějším systémům omezit pouze na ty uživatele, kteří provádějí výše uvedená vyšetření potenciálně zatížené vyšší dávkou záření. Je možné snímkovat obě spánkové kosti najednou (jedna rotace s FOV o velikosti 15x5 cm) nebo zvlášť (dvě oddělené rotace s FOV o velikosti 8x8x5 cm). Dávka záření obou technik je podobná, stejně jako kvalita snímku. Podle našich zkušeností mírně vyšší rozlišení, kterého je dosaženo, když jsou spánkové kosti zobrazeny samostatně, neospravedlňuje o 100 % více času, který se musí vynaložit. Předběžné výsledky srovnávací studie mezi CBCT a MDCT, která byla schválena etickou komisí, ukázaly, že většina zkoumaných anatomických struktur byla buď vidět lépe, nebo dokonce byla hodnotitelná pouze na CBCT (20) a výhody CBCT nad MDCT byly zřetelnější především v koronální rovině. To lze vysvětlit skutečností, že se koronální MDCT snímky musejí rekonstruovat, což je nutné z toho důvodu, že dávka záření v axiální rovině je již příliš vysoká, čímž se další samostatné snímkování v koronální rovině stává nepřijatelným. Vyšší rozlišení umožňuje stanovení diagnóz, které nemohly být stanoveny nebo bylo těžší je stanovit pomocí MDCT, což platí zejména pro léze zevního, středního a vnitřního ucha (26). U pacientů s chronickým zánětem středouší lze na CBCT vidět osteolýzu lentikulárního výběžku nebo dlouhého raménka kovadlinky (obr. 20), změny mezi kovadlinkou a kladívkem, mírnou tympanosklerózu, inkudostapediální luxaci, tenké stěny vaku cholesteatomu po spontánní evakuaci a podobně. Vyšší rozlišení CBCT také usnadňuje detekci osikulárních zlomenin, dehiscentních kanálků lícního nervu, vrozené malformace vnitřního a středního ucha atd. (obr. 21). Diagnóza vrozené malformace středního a/nebo vnitřního ucha se musí často stanovit v rané fázi života a u těchto mladých pacientů se CBCT studie musí provést v narkóze, a proto musejí být v CBCT místnosti k dispozici anestetické plyny. Nejčastěji se pro malformace vnitřního ucha vyžaduje i MR studie, která se potom provádí během stejné anestezie. Hlavní výhodou CBCT oproti MDCT je detekce otosklerózy, ploténky třmínku - oválného okna (obr. 22) a léze dehiscentního horního polokruhového kanálku (obr. 23). Drobné změny na ploténce nebo na fissule ante fenestram u otosklerózy lze někdy zjistit pouze na CBCT. Použití CBCT s vysokým rozlišením také umožňuje detekci abnormalit a lézí ploténky třmínku/oválného okénka způsobených vrozenou vadou (např. aplazií třmínku nebo crura stapedis, aplazií nebo hypoplazií oválného okénka), chronickým zánětem středního ucha (např. tympanosklerózou s kalcifikací na třmínku a/nebo ploténce) a podobně. A konečně pozitivní MDCT diagnóza dehiscence horního polokruhového kanálku nebo „třetího okna“) je na CBCT často následně vyloučena, protože velmi tenké kostní stěny horního polokruhového kanálku jsou zjistitelné pouze na snímcích s rozlišením, které se blíží 100 µm. To zároveň vysvětluje, proč má CBCT nejen potenciál nahradit, ale také již nahrazuje MDCT. Hlavním důvodem, proč se dnes CBCT nepoužívá pro snímkování spánkové kosti, je relativní nedostupnost vysoce kvalitních CBCT přístrojů (dnes jen 3 až 4 CBCT systémy jsou způsobilé provést studie spánkové kosti), delší doba pořizování - doba počítačových výpočtů - pomalejší a komplikovanější pracovní stanice a méně uživatelsky přívětivé a časově náročnější připojení „PACS“. Z diagnostického a kvalitativního hlediska může CBCT nahradit MDCT a jeho převaha se bude díky technickým inovacím CBCT systémů jen zvyšovat.



Muskuloskeletální snímkování
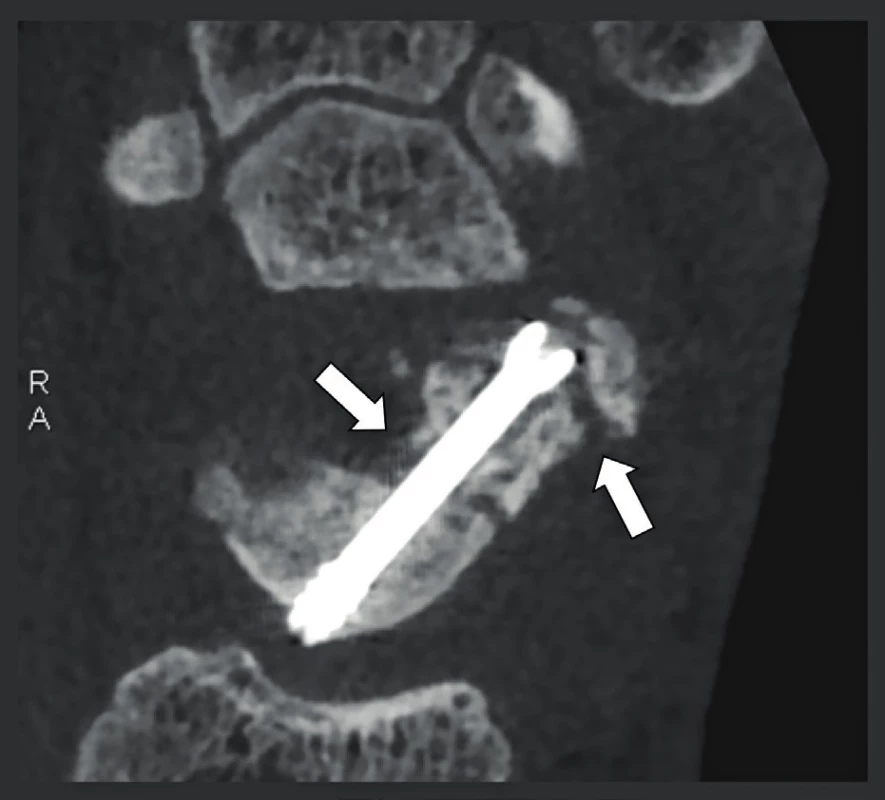
Téměř u všech prvních dostupných CBCT systémů byli pacienti vyšetřováni vsedě nebo ve stoje. Proto jedinou MSK strukturou, která byla v té době vyšetřována, byla krční páteř. Prvotní CBCT systémy však nebyly schopny nabídnout potřebné prostorové rozlišení a kvalitu, která by odpovídala kvalitě MDCT. I s příchodem výkonnějších CBCT systémů byla vizualizace dolního krčního obratle stále problém. Dokonce i nejnovější a nejvýkonnější CBCT systémy nedovedou zajistit rentgenové snímky, které umějí vizualizovat dolní krční obratel, který se nachází na úrovni ramen. Také omezené pole zobrazení činí vizualizaci „celé“ krční páteře složitou, zejména u „objemnějších“ pacientů. Novější a pokročilejší CBCT systémy nicméně prokázaly svou užitečnost při vyhodnocování místních lézí kosti ve složitých případech, kdy kovové artefakty na MDCT a MR činí vyhodnocení obratle nemožným. Muskuloskeletální CBCT bylo umožněno s příchodem systémů, které vypadaly jako malá CT a mohly vyšetřovat pacienta v poloze vleže, nebo systémy s kruhovým designem, do nichž je možné vložit horní nebo dolní končetinu. Rozlišení a kvalita snímku byly velmi variabilní v závislosti na daném systému. Nejlepší systémy však nabízejí velmi kvalitní (100-125 µm) snímky prstů, zápěstí (27), lokte, nohy, kotníku a kolene a jsou také schopny snímat dlouhé kosti končetin, i když jsou přítomny osteosyntetické kostní dlahy a šrouby (28). Nadto se těchto výsledků dosáhne při nižší dávce záření než v případě MDCT. CBCT tak postupně nahrazuje MDCT, stejně jako MR nahrazuje MDCT, když je potřeba získat informace o měkkých tkáních. Detekce fraktur, které jsou na konvenčních snímcích neviditelné nebo nejisté, ověřování hojení zlomenin a nespojení fragmentů, zejména je-li přítomen osteosyntetický materiál (29), posouzení benigních nádorů a degenerativních změn kostních struktur, artrografie (30) atd., to vše jsou jen některé z excelentních aplikací CBCT v případě končetin a výše uvedených kloubů. Muskuloskeletální CBCT je dnes již nejrychleji rostoucí novou indikací a v budoucnu mohou výkonnější systémy, které využívají větší plošné digitální detektory, ještě zvýšit podíl této metody.
Ostatní indikace
Méně častou indikací je diagnóza konkrementů ve slinné žláze, které nejsou zobrazitelné ultrazvukem. Vysoké rozlišení a nízká dávka záření činí CBCT vhodným pro detekci těchto konkrementů (31). Navíc se tyto konkrementy často vyskytují u mladších pacientů a v oblastech blízko očí, což jsou dva důvody, proč použít techniku s nejnižší radiační zátěží. CBCT sialografie je tak další novou možnou technikou (32). Jinou méně častou indikací je dakryocystografie. Je možné použít jodovou kontrastní látku ve formě očních kapek a pomocí CBCT zobrazit slzné kanálky, slzný vak a vizualizovat nasolakrimální duktus. CBCT poskytuje vysoké rozlišení při nízké dávce záření, což je v této oblasti blízko čočky nesmírně důležité. CBCT se také používá pro 3D-analýzu dýchacích cest u pacientů s rozštěpem rtu a/nebo patra (33), s obstrukční spánkovou apnoí (34) a u pacientů, kteří podstoupili chirurgický zákrok (35).
Endodoncie – Parodontologie
Jak bylo popsáno výše, výrobci CBCT vyvinuli pokročilé systémy, které umožnily snímkování dutin, spánkové kosti a myoskeletálního aparátu. Velmi vysoké rozlišení, kterého lze dosáhnout těmito systémy, následně otevřelo nové možnosti v endodontické a periodontální oblasti. Vizualizace kořenového kanálku čtvrtého moláru, zubní ankylóza, jemné stomatologické fraktury, vyhodnocení fáze vývoje zubu atd. jsou jen některými z mnoha nových indikací, které jsou mimo rozsah tohoto článku o „nestomatologických“ aplikacích CBCT.
Článek přeložil MUDr. Jan Rottenberg, Ph.D.
Zdroje
1. Casselman J.W.,Quirynen M., Lemahieu S.F., Baert A.L., Bonte J.: Computed tomography in the determination of anatomical landmarks in the perspective of endosseous oral implant installation. J Head Neck Pathol, 1988, 7 : 255-264.
2. Jacobs R.: Dental cone beam CT and its justified use in oral health care. JBR-BTR, 2011, 94 : 254-265.
3. Pauwels R., Beinsberger J., Collaert B., Theodorakou C., Rogers J., Walker A., Cockmartin L., Bosmans H., Jacobs R., Bogaerts R., Horner K.: The SEDEN - TEX CT project consortium: effective dose range for dental cone beam computed tomography scanners. Eur J Radiol, 2012, 81 : 267-271.
4. Loubele M., Bogaerts R., Van Dijck E., Pauwels R., Vanheusden S., Suetens P., Marchal G., Sanderink G., Jacobs R.: Comparison between effective radiation dose of CBCT and MSCT scanners for dentomaxillofa - cial applications. Eur J Radiol, 2009, 71 : 461-468.
5. Ludlow J.B., Ivanovic M.: Compara - tive dosimetry of dental CBCT devices and 64-slices CT for oral and maxillo - facial radiology. Surg Oral Med Oral Pathol Oral Radiol Endod, 2008, 106 : 106-114.
6. Miracle A.C., Mukherji S.K.: Conebeam CT of the head and neck, part 1: phys - ical principles. AJNR Am J Neurora - diol, 2009, 30 : 1088-1095.
7. Miracle A.C., Mukherji S.K.: Conebeam CT of the head and neck, part 2: clini - cal applications. AJNR Am J Neurora - diol, 2009, 30 : 1285-1292.
8. De Vos W., Casselman J., Swennen G.R.J.: Cone-Beam computerized to - mography (CBCT) imaging of the oral and maxillofacial region : A system - atic review of the literature. Int J Oral Maxillofacial Surg, 2009, 38 : 609-625.
9. Olszewski R., Cosnard G., Macq B., Mahy P., Reychler H.: 3D CT-based cephalometric analysis: 3D cephalo - metric theoretical concept and soft - ware. Neuroradiol, 2006, 48 : 853-862.
10. Swennen G.R., Schutyser F.: Three - dimensional cephalometry: spiral Multi-slice vs cone - beam computed tomography. Am J Orthod Dentofa - cial Orthop, 2006, 130 : 410-416.
11. De Clerck H., Nguyen T., Koerich de Paula L., Cevidanes L.: Three-dimen - sional assessment of mandibular and glenoid fossa changes after bone-an - chored Class III intermaxillary trac - tion. Am J Orthod Dentofacial Orthop, 2012, 142 : 25-31.
12. Albuquerque M.A., Gaia B.F., Caval - canti M.G.P.: Comparison between multislice and cone-beam computer - ized tomography in the volumetric as - sessment of cleft palate. Med Oral Pathol Oral Radiol Endod, 2011, 112 : 249-257.
13. Wörtche R., Hassfeld S., Lux C.J., Müssig E., Hensley F.W., Krempien R., Hofele C.: Clinical application of cone beam digital volume tomogra - phy in children with cleft lip and pal - ate. Dentomaxillofac Radiol, 2006, 35 : 88-94.
14. Zoumalan R.A., Lebowitz R.A., Wang E., Yung K., Babb J.S., Jacobs J.B.: Flat panel conebeam computed to - mography of the sinuses. Otolaryn - gology-Head and Neck Surgery, 2009, 140 : 841-844.
15. Maillet M., Bowles W.R., McClanahan S.I., John M.T., Ahmad M.: Cone - beam computed tomography evalua - tion of maxillary sinusitis. J Endod, 2011, 37 : 753-757.
16. Pazera P., Bornstein M.M., Pazera A., Sendi P., Katsaros C.: Incidental max - illary sinus findings in orthodontic pa - tients: a radiographic analysis using cone-beam computed tomography (CBCT). Orthod Craniofac Res, 2011, 14 : 17-24.
17. Zain-Alabdeen E.H., Alsadhan R.I.: A comparative study of accuracy of de - tection of surface osseous changes in the temporomandibular joint using multidetector CT and cone beam CT. Dentomaxillofacial Radiol, 2012, 41 : 185-191.
18. Barghan S., Tetradis S., Mallya S.M.: Application of cone beam computed tomography for assessment of the temporomandibular joints. Australian Dental J, 2012, 57 : 109-118.
19. Librizzi Z.T., Tadinada A.S., Valiyaparambil J.V., Lurie A.G., Mallya S.M.: Cone-beam computed tomography to detect erosions of the temporomandibular joint: effect of field of view and voxel size on diag - nostic efficacy and effective dose. Am J Orthod Dentofacial Orthop, 2011, 140: e25-e30.
20. Shintaku W.H., Venturin J.S., Noujeim M.: Applications of cone - beam computed tomography in frac - tures of the maxillofacial complex. Dental Traumatology, 2009, 25 : 358 - 366.
21. Oluwasanmi A.F., Pinto A.L.: Manage - ment of nasal trauma – widespread misuse of radiographs. Brit J Clin Governance, 2000, 5 : 83-85.
22. De Ceulaer J., Swennen G., Abeloos J, De Clercq C.: Presentation of a cone - beam CT scanning protocol for pre - prosthetic cranial bone grafting of the atrophic maxilla. Int J Oral Maxillofac Surg, 2012, 41 : 863-866.
23. Dahmani-Causse M., Marx M., Deguine O., Fraysse B., Lepage B, Escudé B.: Morphologic examination of the temporal bone by cone beam computed tomography: comparison with multislice helical computed to - mography. Eur Ann Otorhinolaryng Head and Neck diseases, 2011, 128 : 230-235.
24. Ruivo J., Mermuys K., Bacher K., Kuhweide R., Offeciers E., Casselman J.W.: Cone beam computed tomogra - phy, a low-dose imaging in the post - operative assessment of cochlear im - plantation. Otol Neurotol, 2009, 30 : 299-303.
25. Trieger A., Schulze A., Schneider M., Mürbe D.: In vivo measurements of the insertion depth of cochlear im - plant arrays using flat-panel volume computed tomography. Otol Neu - rotol, 2010, 32 : 152-157.
26. Penninger R.T., Tavassolie T.S., Carey J.P.: Cone-beam volumetric tomography for applications in the temporal bone. Otol Neurotol, 2011, 32 : 453-460.
27. De Cock J., Mermuys K., Goubau J., Van Petegem S., Houthoofd B., Casselman J.W.: Cone-Beam comput - ed tomography: a new low dose, high resolution technique of the wrist, pre - sentation of three cases with tech - nique. Skeletal Radiol, 2012, 41 : 93-96.
28. Zbijewski W., De Jean P., Prakash P., Ding Y., Stayman J.W., Packard N., Senn R., Yang D., Yorkston J., Machado A., Carrino J.A., Siewerdsen J.H.: A dedicated cone-beam CT sys - tem for musculoskeletal extremities imaging: design, optimization, and initial performance characterization. Am Assoc Phys Med, 2011, 38 : 4700 - 4713.
29. Smith E.J., Al-Sanawi H.A., Gammon B., St. John P.J., Pichora D.R., Ellis R.E.: Volume slicing of cone-beam computed tomography images for navi - gation of percutaneous scaphoid fixa - tion. Int J CARS, 2012, 7 : 433-444.
30. Wihlm R.R., Le Minor J.M., Schmittbuhl M., Jeantroux J., Mac Mahon P., Veillon F., Dosch J.C., Dietemann J.L., Bierry G.: Cone-beam computed tomography arthrography: an inno - vative modality for the evaluation of wrist ligament and cartilage injuries. Skeletal Radiol, 2012, 41 : 963-969.
31. Dreiseidler T., Ritter L., Rothamel D., Neugebauer J., Scheer M., Mischkowski R.A.: Salivary calculus diagnosis with 3-dimensional cone-beam computed tomography. Oral Maxillofacial Radiol, 2010, 110 : 94-100.
32. Li B., Long X., Cheng Y., Wang S.: Cone beam CT sialography of stafne bone cavity. Dentomaxillofac Radiol, 2011, 40 : 519-523.
33. Yoshihara M., Terajima M., Yanagita N., Hyakutake H., Kanomi R., Kitahara T., Takahashi I.: Three-dimensional analysis oft he pharyngeal airway morphology in growing Japanese girls with and without cleft lip and palate. Am J Orthod Dentofacial Orthop, 2012, 141: S92-101.
34. El A.S., El H., Palomo J.M., Baur D.A.: A 3-dimensional airway analysis of an obstructive sleep apnea surgical correction with cone beam computed tomography. J Oral Maxillofac Surg, 2011, 69 : 2424-2436.
35. Park S.B., Kim Y.I. Son W.S., Hwang D.S., Cho B.H.: Cone-beam computed tomography evaluation of short - and long-term airway change and stability after orthognatic surgery in patients with Class III skeletal deformities: bi - maxillary surgery and manbibular setback surgery. Int J Oral Maxillofac Surg, 2012, 41 : 87-93.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie OtorinolaryngologieČlánek vyšel v časopise
Otorinolaryngologie a foniatrie

2017 Číslo 2
-
Všechny články tohoto čísla
- CONE BEAM CT: použití mimo stomatologii
- Za profesorem MUDr. Jiřím Hubáčkem, DrSc.
- Revízna parotidektómia pre recidívu pleomorfného adenómu
-
Incidence komplikací u operací štítné žlázy
Retrospektivní analýza - Profesní poškození sluchu hlukem – část 1.
- Profesní poškození sluchu hlukem – část 2.
- Cystický Schwannom nervus laryngeus recurens, raritní parézy hlasivky
- Aspirace kovové tracheostomické kanyly
- Hluboké krční záněty – diagnostika a terapie
- Studijní pobyt ve Würzburgu
- 56. otologický den
- V. brněnský ORL den
- Studijní pobyt na ORL klinice v Mannheimu
- Mezinárodní workshop – velké slinné žlázy, chirurgie mandlí
- Seriál o EET
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Profesní poškození sluchu hlukem – část 1.
- Hluboké krční záněty – diagnostika a terapie
-
Incidence komplikací u operací štítné žlázy
Retrospektivní analýza - CONE BEAM CT: použití mimo stomatologii

