Chirurgická liečba tumorov priušnej žľazy v súbore Kliniky ORL a chirurgie hlavy a krku ÚVN v Ružomberku v rokoch 1995 – 2006
Surgical Treatment of Parotid Gland at the Cliníc of ORL and Neck Surgery, Central Military Hospitál at Ružomberok in the Years 1995 - 2006
Authors have analysed the group of 106 patients who underwent surgical treatment for parotid gland tumor at the Department of Otorhinolaryngology and Head and Neck Surgery in Central Military Hospital in Ružomberok, Slovak Republic, since 1995 – 2006. Sixty one women and 45 men (average age 49.6 years) are included.
Adenoma pleomorfum is the most frequent tumor (64%) in the group of benign tumors (87.7 %). Other benign histological types include Warthin@s tumor, monomorphic adenoma, hemangioma and facial nerve neurinoma and the others. Forty one patients underwent total parotidectomy, 28 superficial partial parotidectomy and 16 patients underwent tumor enucleation.
Malignant tumor was diagnosed in 12.3 %. All the patiens underwent total parotidectomy and 9 patients also neck lysoph mode resection. Metastasis occurred in 30.4%. We analysed postoperative complications: facial palsy, hemorrhage and inflammation.
Key words:
parotidectomy, parotid gland tumor, facial palsy.
Autoři:
K. Kalinová 1; Marian Sičák 1; P. Rác 1; Adrian Kališ 2; A. Šingliar 3
Působiště autorů:
Klinika ORL a chirurgie hlavy a krku, Ústredná vojenská nemocnica SNP, Ružomberok
1; Patologické oddelenie, Ústredná vojenská nemocnica SNP, Ružomberok
2; Patologické oddelenie, NsP Dolný Kubín
3
Vyšlo v časopise:
Otorinolaryngol Foniatr, 57, 2008, No. 2, pp. 65-69.
Kategorie:
Původní práce
Souhrn
Autori analyzujú súbor 106 pacientov, ktorí podstúpili chirurgickú liečbu pre tumor priušnej žľazy na Klinike ORL a chirurgie hlavy a krku ÚVN v Ružomberku v rokoch 1995 - 2006. V súbore bolo 61 žien a 45 mužov s priemerným vekom 49,6 rokov.
V skupine benígnych tumorov (87,7 %) sa s najväčšou frekvenciou vyskytoval pleomorfný adenóm (64 %). Ďalšie histologické typy boli Warthinov tumor, monomorfný adenóm, hemangióm, neurinóm n.VII. a iné. V tejto skupine pacientov podstúpilo totálnu parotidektomiu 41 pacientov, parciálnu superficiálnu parotidektomiu 28 pacientov a enukleáciu tumoru 16 pacientov.
Malígny nádor priušnej žľazy sme diagnostikovali v 12,3 %. Totálnu parotidektomiu podstúpili všetci pacienti a 9 pacientov aj disekciu regionálnych lymfatických uzlín. Metastázy sme zaznamenali v 30,4 %.
Z pooperačných komplikácií sme analyzovali výskyt parézy n.VII., krvácanie a zápalovú komplikáciu v rane.
Kľúčové slová:
parotidektomia, nádor priušnej žľazy, pleomorfný adenóm, paréza tvárového nervu.
ÚVOD
Nádory priušnej žľazy predstavujú 2 % nádorov hlavy a krku, v 80 % sú to nádory benígne (1). Klinickú diagnostiku a liečbu v praxi realizuje otorinolaryngológ a stomatochirurg. Povahu nádoru, niekedy neočakávanú malignitu, odhalí až histologické vyšetrenie. Histologická diagnostika je náročná a prognosticky významná najmä v skupine zhubných nádorov (1, 3, 6). Na našom pracovisku sa venujeme diagnostike a chirurgickej liečbe tumorov priušnej žľazy od r. 1995.
MATERIÁL A METÓDY
Do retrospektívnej štúdie sme zaradili 106 pacientov, ktorí podstúpili v rokoch 1995 - 2006 chirurgickú liečbu pre tumor priušnej žľazy. V súbore je 61 (57,5 %) žien a 45 (42,5 %) mužov. Vekové rozhranie je 10 až 92 rokov s priemerným vekom 49,6 roka. V predoperačnej diagnostike najväčší dôraz kladieme na anamnézu, palpačné vyšetrenie, ultrasonografiu a sialografiu. Metódu PAB (punkčná aspiračná biopsia) štandardne nepoužívame. MRI (magnetická rezonancia) je vyšetrovacia technika ideálna pre zhodnotenie stavu mäkkých tkanív a teda aj tumoru priušnej žľazy. Vzhľadom na horšiu časovú dostupnost sme ju v predoperačnej diagnostike štandartnenevyužívali.
Operáciu priušnej žľazy vykonávamev celkovej anestézii. Vždy používame farbenie tkaniva žľazy pomocou farbiva CONTRAST BLUE. Preparácia vetvenia tvárového vervu je štandardnou súčasťou totálnej a parciálnej povrchovej parotidektómie. Od r. 2005 využívame pri každom operačnom výkone na glandula parotis aj perioperačný monitoring tvárového nervu s využitím NIM Response monitoru. Od roku 2004 je súčasťou výkonu perioperačná rýchla biopsia. Podľa potreby robíme plastiku podkožného defektu rotovaným lalokom z msc. sternocleidomastoideus. Pri preparácii tumoru venujeme maximálnu pozornost zachovaniu celistvosti púzdra tumoru.
V skupine 106 pacientov s tumorom priušnej žľazy sme uskutočnili 109 operácií. Totálnu parotidektómiu absolvovalo 54 pacientov, parciálnu superficiálnu parotidektómiu 28 pacientov a enu-kleáciu tumoru 16 pacientov. Revízny výkon pre recidívu pleomorfného adenómu bol indikovaný 11-krát u 10 pacientov, z toho 3 revízie boli po operácii na našom pracovisku a zvyšných 8 revízií po operáciách na iných pracoviskách.
V skupine 13 pacientov (12,3 %) s diagnostikovaným malígnym tumorom priušnej žľazy sme u 10 vykonali n. facialis šetriacu totálnu parotidektomiu a u 3 totálnu parotidektomiu s čiastočnou resekciou tvárového nervu. 9 pacientov (69,2 %) s malígnym tumorom podstúpilo ipsilaterálnu disekciu krčných lymfatických uzlín (obr. 1, obr. 2).
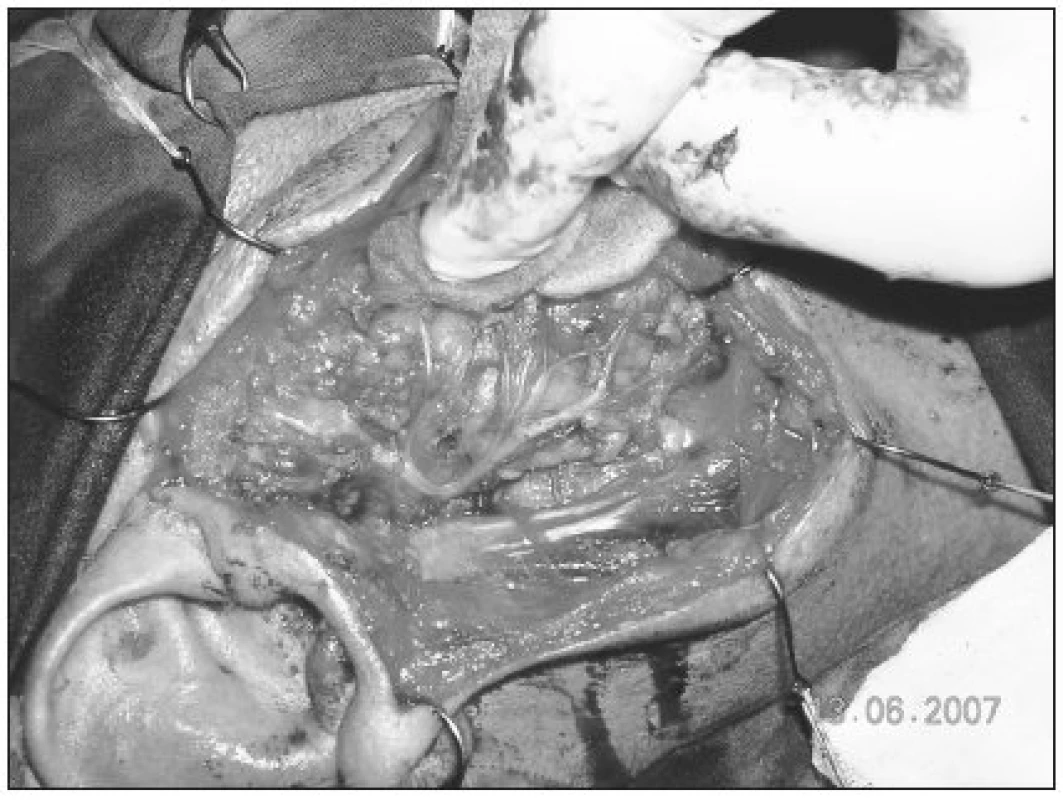
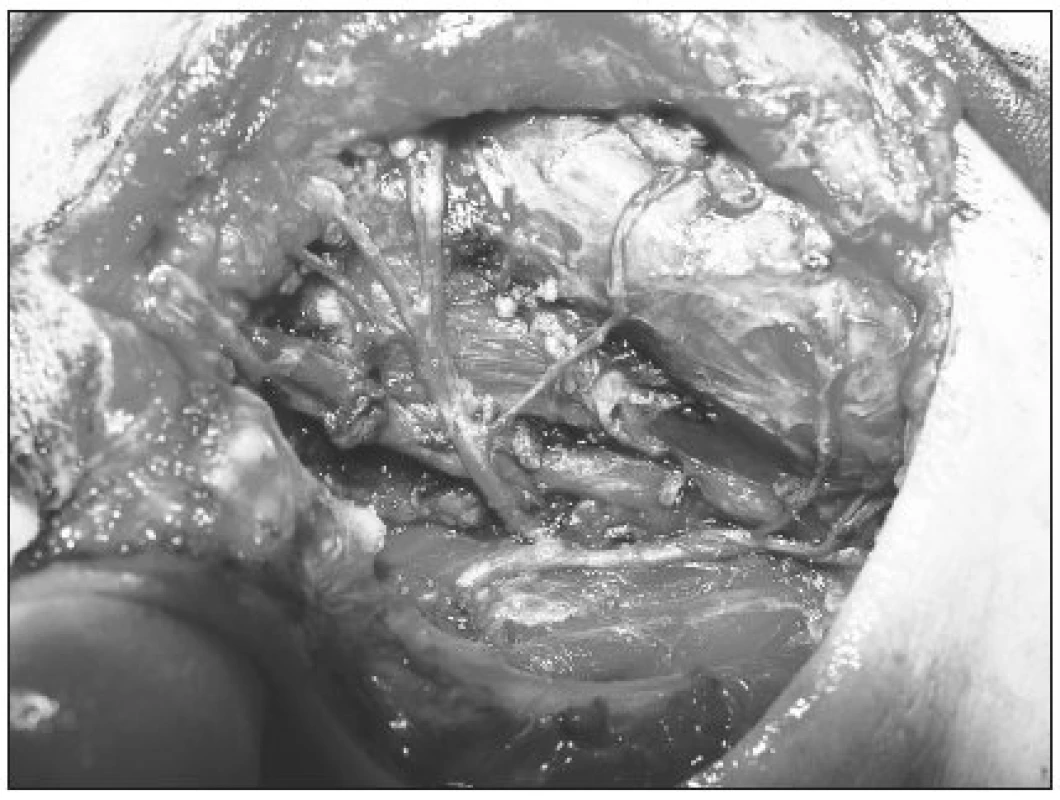
VÝSLEDKY
V skupine benígnych lézií (87,7 %) sa s najväčšou frekvenciou vyskytoval pleomorfný adenóm u 68 pacientov (64 %). Ďalšie diagnostikované histologické typy boli Warthinov tumor u 6 pacientov (5,7 %), monomorfný adenóm u 5 pacientov (4,7 %), chronické zápalové zmeny u 6 pacientov (5,7 %), slinná cysta u 2 pacientov (1,9 %), neurinóm n.VII. u 1 pacienta (0,9 %) a iné benígne lézie u 5 pacientov (4,7 %) (3) (tab. 1).

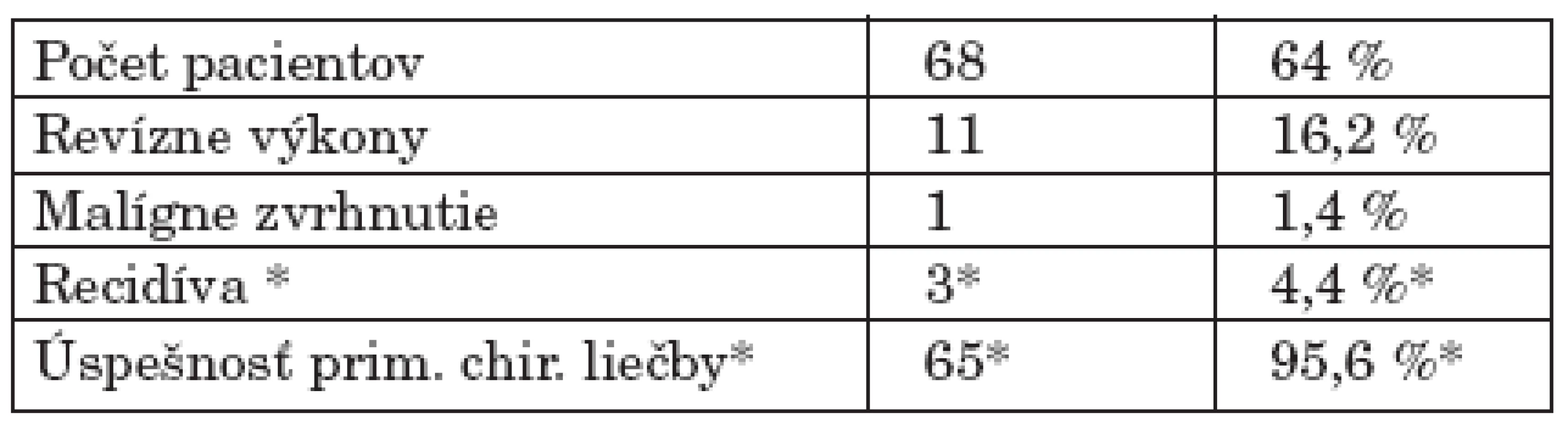
Revízny výkon pre recidívu pleomorfného adenómu priušnej žľazy sme vykonali 11-krát u 10 pacientov. Recidíva tumoru sa vyskytla v reziduálnom tkanive žľazy v 8 prípadoch a v jazve v 3 prípadoch. Primárny výkon bol v rozsahu parciálnej parotidektomie v 10 prípadoch a totálnej parotidektomie v 1 prípade (recidíva v jazve).
Traja pacienti z tejto skupiny podstúpili primárny výkon na našom pracovisku (4,4 %). Jednu pacientku sme reoperovali 2-krát - 2 roky po revíznej totálnej parotidektomii sa objavila recidíva v jazve. Ani v jednom prípade recidívy pleomorfného adenómu sa neobjavilo malígne zvhrnutie (0 %) (tab. 2).
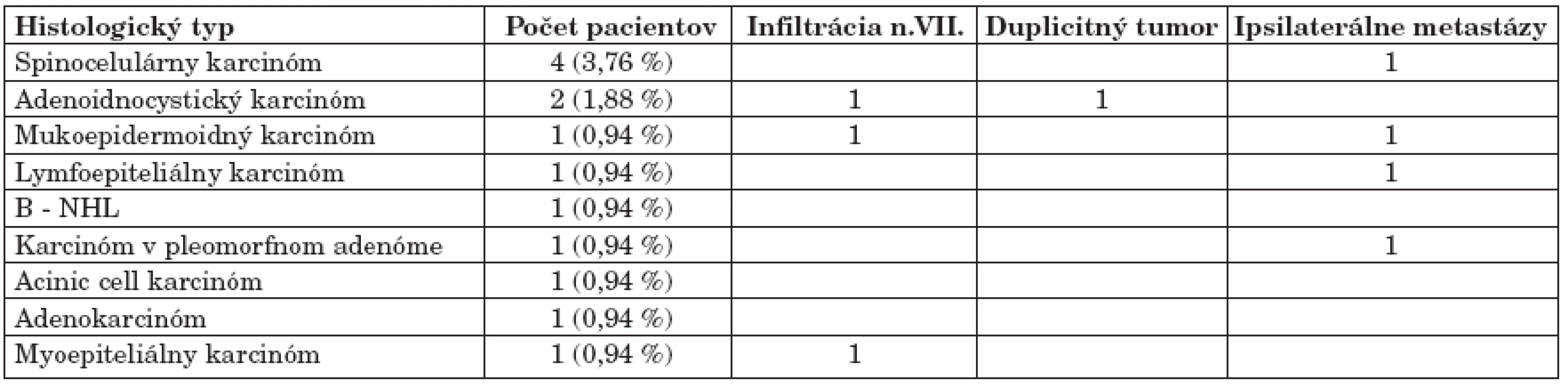
Malígny nádor priušnej žľazy sme diagnostikovali u 13 pacientov (12,3 %). Z histologických diagnóz sme v súbore zaznamenali SCCA u 4 pacientov (3,7 %), adenoidnocystický karcinóm u 2 pacientov (1,8 %), lymfoepiteliálny karcinóm u 1 pacienta (0,9 %), B-NHL u 1 pacienta (0,9 %), karcinóm v pleomorfnom adenóme u 1 pacienta (0,9 %), acinic cell karcinóm u 1 pacienta (0,9 %), adenokarcinóm u 1 pacienta (0,9 %), mukoepidermoidný karcinóm u 1 pacienta (0,9 %) a myoepiteliálny karcinóm u 1 pacienta (0,9 %) (3).
Deväť pacientov (69,2 %) s malígnym tumorom podstúpilo ipsilaterálnu disekciu krčných lymfatických uzlín. Pozitívny nález metastáz sme zaznamenali u 4 pacientov (30,8 %). Tieto sa vyskytovali v II., III. a V. skupine krčných lymfatických uzlín. Pri N0 krku bez disekcie sme MTS (metastázy) nezaznamenali ani v ďalšom sledovaní pacienta. Kontralaterálny výskyt regionálnych MTS sme nezaznamenali (tab. 3).
Z pooperačných komplikácií sme analyzovali výskyt parézy tvárového nervu, krvácanie a zápalovú komplikáciu v rane. Masívne krvácanie s revíziou rany do 24 hod. sme zaznamenali u 1 pacienta a hematóm v rane u 8 pacientov. Zo zápalových komplikácií sme absces v rane s následnou chirurgickou revíziou zaznamenali u 1 pacienta a sekundárne hojenie rany /dehiscenciu/ bez nutnosti chirurgickej revízie u 3 pacientov.
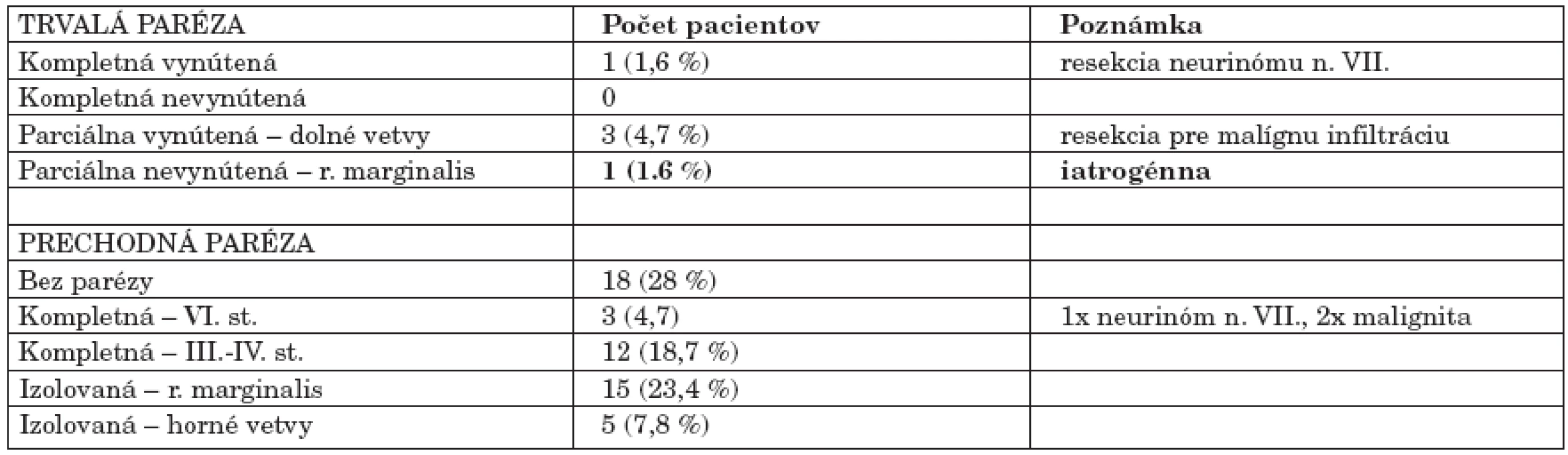
Funkciu tvárového nervu sme pooperačne zhodnotili u 64 pacientov. Trvalú parézu tvárového nervu rôzneho rozsahu sme zaznamenali u 5 pacientov (7,8 %). Kompletná vynútená trvalá paréza n. VII. sa vyskytla u 1 pac. po resekcii neurinómu n.VII. s prerušením kmeňa tvárového nervu (1,6 %). Pacientke bola vykonaná sutúra nervu, po ktorej došlo k parciálnej reinervácii na úroveň House - Brackmann III. Trvalá parciálna vynútená paréza n.VII. v rozsahu dolných vetiev tvárového nervu sa vyskytla u 3 pacientov (4,7 %), u ktorých boli tieto resekované pre nádorovú infiltráciu tvárového nervu mukoepidermoidným, myoepiteliálnym a adenoidnocystickým karcinómom. Trvalá nevynútená paréza ramus marginalis, t.j. iatrogenne poškodenie, sme zaznamenali u 1 pacienta (1,6 %), (tab. 4).
DISKUSIA
V diagnostike aj liečbe tumorov priušnej slinnej žľazy sa v odbornéj literatúre objavuje veľa protichodných názorov. Niektoré z nich rozoberáme v diskusi.
AKÁ JE ÚLOHA PAB V PREDOPERAČNEJ DIAGNOSTIKE?
Punkčná aspiračná biopsia si vyžaduje veľmi skúseného cytológa. Aj tak je 5–15 % nálezov nehodnotiteľných (7). Riziko predstavuje aj určité percento falošne pozitívnych, ale najmä falošne negativných výsledkov (7). Ariyan udáva správnu diagnózu u 87 % benígnych a 60 % malígnych tumorov priušnej žľazy (1). Na našom pracovisku máme s touto technikou len minimálne skúsenosti. Ako výhradu uvádzame nevyhnutnosť porušenia púzdra tumoru a teoretickú možnosť jeho rozšírenia do okolia, najmä u pleomorfného adenómu.
VYČKÁVACIE STANOVISKO PRI NÁLEZE TUMORU PRIUŠNEJ ŽĽAZY?
Vyčkávacie stanovisko pri diagnostikovanom tumore priušnej žľazy považujeme za neopodstatnené. Až 20 % tumorov priušnej žľazy je malígnej biológie (náš súbor – 12,3 %) a manifestuje sa typickými „malígnymi“ prejavmi až v pokročilom štádiu (3). Pri nesúhlase pacienta s operačnou liečbou, polymorbidite a vysokom veku pacienta možno pri „nezhubných“ prejavoch tumoru od operačnej liečby ustúpiť a zvoliť sledovanie.
FARBENIE TKANIVA ŽĽAZY?
Farbenie tkaniva priušnej žľazy cestou Stenonovho vývodu sa nám osvedčilo. Uľahčuje preparáciu vetiev tvárového nervu a odlíšenie zdravého tkaniva slinnej žľazy od tumoru. Nenafarbí sa ani tkanivo za blokom vývodového systému žľazy. Náhrada klasickej metylénovej modrej za CONTRAST BLUE vyriešila problém sterilizácie aplikovaného farbiva.
PERIOPERAČNÝ MONITORING?
Od roku 2005 štandardne vykonávame pri operáciách priušnej žľazy perioperačný monitoring (NIM-Response, fy. Medtronic). Využívame ho pri identifikácii kmeňa a jednotlivých vetiev tvárového nervu. Odpoveď tvárového nervu na stimul, resp. chýbanie odpovede pri zachovaní celistvosti nervu, koreluje so stupňom dočasnej pooperačnej poruchy funkcie nervu (jeho dočasného pooperačného poškodenia). Využitie monitoringu znižuje riziko trvaléhopoškodenia nervu. Operačná technika naďalej ostáva limitujúcim faktorom jeho poškodenia.
PLASTIKA DEFEKTU LALOKOM Z MSC. STERNOCLEIDOMASTOIDUS?
Technicky jednoduchá rotácia časti svaloviny msc. sternocleidomastoideus na kraniálnej stopke eliminuje estetický defekt a Freyovej syndróm. Chráni tiež vetvenie tvárového nervu. Niektorí autori techniku neindikujú pri malignite s perspektívou pooperačnej rádioterapie. Nepovažujeme to za zásadnú kontraindikáciu plastiky defektu.
VÝZNAM PERIOPERAČNEJ BIOPSIE?
Možnosť kvalitnej perioperačnej biopsie závisí od dostupnosti skúseného patológa. Na našom pracovisku štandardne indikujeme perioperačnú biopsiu od roku 2004 u všetkých tumorov priušnej žľazy. Záchytnosť malignity pomocou perioperačnej biopsie od roku 2004 bola v sledovanom súbore 100%. Nezaznamenali sme žiadny falošne negatívny ani falošne pozitívny výsledok. Vzhľadom k náročnej histologickej diagnostike však nemožno uvedený priaznivý výsledok považovať za určujúci. Literatúra uvádza približne rovnakú výpovednú hodnotu ako PAB (7).
ROZSAH CHIRURGICKÉHO VÝKONU?
Kým pri malígnom tumore priušnej žľazy je jednoznačne indikovaná totálna parotidektómia, názory na rozsah resekcie u benígnych tumorov sú rôzne (1, 2, 4). V našom súbore prevažuje totálna a parciálna superficiálna parotidektómia nad enukleáciou (17,2 % v skupine benígnych lézií). Za zvýšenou radikalitou operačného výkonu je snaha eliminovať recidívu tumoru vo zvyškovom tkanive priušnej žľazy aj za cenu zvýšenia rizika pooperačních komplikácií (paréza tvárového nervu). Niektorí autori spájajú enukleáciu s vyšším výskytom recidív(3) a neúspešnosť enukleácie je až 60% (7). Revízny výkon pre recidívu tumoru považujeme vzhľadom k potenciálnemu poškodeniu tvárového nervu za príliš rizikový, preto sa prikláňame k radikálnejším primárnym výkonom, kde je riziko recidívy podstatne nižšie, ako napríklad pri enukleácii tumoru alebo ohraničenej parciánej resekcii.
FAKTORY RECIDÍVY PLEOMORFNÉHO ADENÓMU?
Pleomorfný adenóm je benígny tumor so schopnosťou recidivovať. Starší autori uvádzajú až 50 % recidív. Dnes je výskyt recidív niektorými autormi udávaný pod 1 % (1), resp. pod 2 % (7), resp. 5-20 % (5). V našom súbore sme zaznamenali recidívu v 4,4 %. Za faktory recidívy pleomorfného adenómu považujeme „kontamináciu“ jazvy a nedostatočný resekčný lem (pod 1 cm) (3). Za menej pravdepodobný považujeme multicentrický výskyt (u 0,5-1 % pleomorfných adenómov) (1, 7). Recidíva je možná aj po mnohých rokoch (v našom súbore po 30 rokoch u 1 pacienta). S každou recidívou údajne narastá atypia, čo sme v našom súbore nezachytili (3).
MALÍGNE ZVRHNUTIE PLEOMORFNÉHO ADENÓMU?
V literatúre sa uvádza možnosť malígneho zvrhnutia pleomorfného adenómu v 3-15 % (1), resp. 3-5 % (5), resp. 3-4 % (7). V našom súbore sme sa v 1 prípade stretli s nálezom karcinómu v pleomorfnom adenóme (0,94 %) pri primooperácii pre tumor príušnej žľazy u 62-ročného pacienta. V prípade revíznych výkonov pre recidívu pleomorfného adenómu sme malígne zvrhnutie ani nárast atypií nezaznamenali. Za faktory zvyšujúce riziko malígneho zvrhnutia sa považuje vyšší vek, dlhodobo rastúci tumor, veľký tumor, stredná a vyššia mitotická aktivita a zóny hyalinizácie (3).
METASTAZUJE PLEOMORFNÝ ADENÓM?
V literatúre sa popisuje veľmi zriedkavé metastazovanie pleomorfného adenómu (1). V našom súbore patológ popísal inklúziu pleomorfného adenómu do parotickej lymfatickej uzliny u 1 pacienta (0,94 %).
DISEKCIA KRČNÉHO LYMFATICKÉHO SYSTÉMU?
U malígnych nádorovpri pozitívnom klinickom náleze krčných metastáz ipsilaterálne je indikovaná ipsilaterálna disekcia krčných lymfatických uzlín. Pri N0 krku indikujeme elektívnu ipsilaterálnu supraomohyoidnú disekciu. Niektorí autori pri N0 krku od elektívnej krčnej disekcie pri low-grade tumoroch upúšťajú (1).
V našom súbore sme disekciu vykonali u 9 pacientov z 13 (69.2%) s malígnym tumorom. U zvyšných 4 pacientov sme disekciu neindikovali, lebo zhubnú povahu tumoru odhalilo až histologické vyšetrenie realizované po ukončení parotidektomie. Rozhodli sme sa pre sledovanie krčného nálezu – metastázy sme nezaznamenali. Nález metastáz v II., III. a V. skupine lymfatických uzlín sme konštatovali u 4 pacientov (30,8 %). Kontralaterálny výskyt regionálnych MTS sme nezaznamenali.
PERINEURÁLNE ŠÍRENIE MALÍGNEHO TUMORU?
S výskytom perineurálneho šírenia malígneho tumoru priušnej žľazy priamo súvisí rozhodnutie resekovať či neresekovať tvárový nerv. Niektoré tumory majú túto vlastnosť zvlášť vyjadrenú (adenoidnocystický karcinóm). V našom súbore 13 pacientov sme perineurálne šírenie zaznamenali u 3 pacientov (23 %). Histologicky sa jednalo o mukoepidermoidný karcinóm, myoepiteliálny karcinóm (low grade tumory) a adenoidnocystický karcinóm (intermediate grade tumor).
POOPERAČNÉ SLEDOVANIE PACIENTA?
Po úspešnej operácii príušnej žľazy je nutné pacienta poučiť o spôsobe samovyšetrovania. Pacientov dispenzarizujeme, frekvenciu návštev určuje biologická povaha tumoru.
ZÁVER
Diagnostika a chirurgická liečba nádorov priušnej žľazy patrí do rúk otorinolaryngológa a na pracovisko s primeraným personálnym a technologickým zázemím. Rozsah operačného výkonu závisí od biologickej povahy tumoru. Precízna chirurgická technika bez otvorenia púzdra tumoru, s využitím farbenia tkaniva žľazy a perioperačného monitoringu tvárového nervu znižuje riziko pooperačných komplikácií na minimum.
Došlo 19. 11. 2007 MUDr. Katarína Kalinová
Klinika otorinolaryngológie a chirurgie hlavy a krku
Ústredná vojenská nemocnica SNP
ul. Gen. Vessela 2
034 01 Ružomberok
Slovenská republika
e-mail: katarina_kalinova@centrum.sk
Zdroje
1. Ariyan, S.: Cancer of the head and neck. The C. V .Mosby Company, 1987, s. 603-709.
2. Černý, J.: Špeciálna chirurgia. Chirurgia krku a hlavy. 1. vyd., Martin, Osveta, 1995, s. 452-455.
3. Fletcher, CH. D. M.: Diagnostic histopathology of tumors. s. 234-237.
4. Mazánek, J.: Nádory orofaciálnej oblasti. 1.vyd., Praha, Victoria Publishing, 1997, s. 209-224.
5. Profant, M.: Otolaryngológia. 1.vyd., Bratislava, Alternatívna reklamná agentúra, 2000, s. 193-201.
6. Rubin, E.: Patology. Philadelfia, Lippincott Copany, 1988, s. 1277-1282.
7. Stárek, I.: Choroby slinných žláz. 1.vyd., Grada Publishing, 2000.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie OtorinolaryngologieČlánek vyšel v časopise
Otorinolaryngologie a foniatrie

2008 Číslo 2
-
Všechny články tohoto čísla
- Recenze knihy
- Fibrózní dysplázie a cholesteatom
- XIII. beskydský ORL den “Dítě s recidivujícími infekty“
- Zpráva z Weil Cornell semináře
- VI. Ningerovy dny
- Seminář na téma: Onemocnění štítné žlázy a slinných žláz - diagnostika, léčba a komplikace
- Zpráva předsedy České společnosti otorinolaryngologie a chirurgie hlavy a krku
- Kalendář akcí České společnosti otorinolaryngologie a chirurgie hlavy a krku a dalších oznámených schůzí, kongresů a kurzů v ČR a v zahraničí
- Recenze knihy
- Diferenciální diagnostika expanzivních procesů dětského věku v ORL oblasti
- Chirurgická liečba tumorov priušnej žľazy v súbore Kliniky ORL a chirurgie hlavy a krku ÚVN v Ružomberku v rokoch 1995 – 2006
- Výsledky léčby pacientů s nediferencovaným karcinomem štítné žlázy
- Beta defensiny 2 a 3 ve sliznici nosních polypů u nemocných s chronickou rinosinusitidou s nosními polypy a s kultivačním nálezem – Staphylococcus aureus na nosní sliznici
- Spontánní tympanoplastiky - padesát roků od jejich poznání
- Metalothionein a jeho obecný význam v kancerogenezi – 1. část
- Význam elevace hladin metalothioneinu v krvi u pacientů s nádory hlavy a krku – 2. část
- Hirudoterapia v rekonštrukčnej chirurgii hlavy a krku - naše prvé skúsenosti
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Chirurgická liečba tumorov priušnej žľazy v súbore Kliniky ORL a chirurgie hlavy a krku ÚVN v Ružomberku v rokoch 1995 – 2006
- Fibrózní dysplázie a cholesteatom
- Hirudoterapia v rekonštrukčnej chirurgii hlavy a krku - naše prvé skúsenosti
- Diferenciální diagnostika expanzivních procesů dětského věku v ORL oblasti
