Volné laloky v rekonstrukci rozsáhlých defektů po onkochirurgických výkonech v oblasti hlavy a krku
Free Flaps in Reconstruction of Extensive Defects after Oncological Head and Neck Surgery
The following study presents a retrospective analysis of microvascular free flap closure of postoperative defects at ENT clinic of St. Anne’s hospital in Brno in years 2002-2011.
87 free flaps were transferred with success rate 97.7%; only one flap underwent a total necrosis. The most frequent were free musculocutaneous flaps from m. latissimus dorsi – 43 and fasciocutaneous forearm Chinese flaps – 34. Postoperative defect closures (after previous maxillectomy -29 and glossectomy -18) for advanced tumors T3+T4 (94%) were predominating. The oncologic success rate can be considered as relatively high (5-year DSS 53%); local recurrence underneath the flap was confirmed in 23(26%) cases.
Keywords:
free flap, head neck cancer, microsurgery, plastics, reconstruction
Autoři:
H. Binková 1; J. Hložek 1
; R. Kostřica 1; Z. Horáková 1
; J. Veselý 2; I. Stupka 2; L. Dražan 2; P. Hýža 2
Působiště autorů:
Klinika otorinolaryngologie a chirurgie hlavy a krku FN U svaté Anny, Brno a LF Masarykovy univerzity, Brno
; přednosta prof. MUDr. R. Kostřica, CSc.
Klinika plastické a estetické chirurgie FN U svaté Anny, Brno
1; přednosta prof. MUDr. J. Veselý, CSc.
2
Vyšlo v časopise:
Otorinolaryngol Foniatr, 63, 2014, No. 2, pp. 75-81.
Kategorie:
Původní práce
Souhrn
Retrospektivní analýza rekonstrukčních výkonů volným mikrovaskulárním lalokem provedených na Klinice otorinolaryngologie a chirurgie hlavy a krku FN u svaté Anny v Brně za 10leté období od roku 2002 do roku 2011. Celkem bylo v tomto období přeneseno 87 volných laloků s vysokou mírou úspěšnosti (97,7%), pouze lx bylo hojení komplikované totální nekrózou laloku. Nejčastěji používané byly laloky muskulokutánní z m. lattissimus dorsi 43 (49 %) a fasciokutánní předloketní čínský lalok 34 (39 %). Převažovalo vykrývání defektů po maxilektomiích (29) a glosektomiích (18). Naprostá většina primárních nádorů byla rozsahem lokálně pokročilá T3+T4 (94 %). 5letý DSS (disease specific survival) byl v celém souboru bez ohledu na lokalizaci 53%. Považujeme za úspěch, že více než polovina našich nemocných po extenzivních resekcích s krytím volným lalokem nepodlehla 5 let lokálně velmi pokročilým nádorům, pro něž byly výkony provedeny. Recidiva pod lalokem byla při pooperační dispenzarizaci zachycena u 23 (26 %) nemocných.
Klíčová slova:
volný lalok, karcinom hlavy a krku, mikrochirurgie, plastika, rekonstrukce
ÚVOD
Navzdory významnému pokroku konzervativní terapie zůstává u pokročilých nádorů hlavy a krku chirurgie stále dominující léčebnou modalitou, ať už jako výkon primární nebo záchranný. Radikální odstranění veškeré nádorové tkáně mnohdy znamená resekci velkého objemu měkkých tkání i kostěného skeletu bez respektování hranic orgánů. Oblast hlavy a krku je, bohužel, esteticky i funkčně nesmírně exponovanou lokalitou, což situaci pacientovi i chirurgům ztěžuje.
Hlavní úlohou rekonstrukčních výkonů následujících po extenzivních resekcích pro nádory hlavy a krku je především uzavření vzniklého kožního nebo slizničního defektu, obnovení kostní podpory a rekonstrukce některých orgánů jako je hypofaryng a krční jícen nebo jazyk. Snahou je minimalizace pooperačních komplikací, zkrácení délky hospitalizace a usnadnění pacientova návratu do běžného života.
Rekonstrukční chirurgie dnes nabízí celou škálu možností uzávěru pooperačního defektu - od primární sutury, použití volného nevaskularizovaného kožního štěpu, lokálního posunu, stopkatých laloků až po nejsložitější volné laloky s cévní stopkou. Volné laloky jsou zcela odděleny od dárcovského místa (obr. 1), mají vypreparovanou cévní stopku (arterii a vénu), která se mikrochirurgicky našije na cévy v okolí uzavíraného defektu. Dle anatomického složení je můžeme rozdělit na laloky fasciokutánní, fasciomyokutánní, myokutánní a kompozitní (3, 13), jejichž součástí je chrupavka nebo kost. Za prudkým rozvojem využití volných laloků stojí především jejich univerzálnost, variabilita, možnost tvarování a výběru velikosti i kvality laloku nejlépe odpovídající charakteru defektu.

Klinika otorinolaryngologie a chirurgie hlavy a krku FN u sv. Anny má s rekonstrukčními výkony volnými laloky více než 20 let zkušeností, první mikrovaskulární přenosy ve spolupráci s plastickými chirurgy nemocnice byly na klinice provedeny v roce 1990.
CÍL
Jedná se o retrospektivní analýzu rekonstrukčních výkonů provedených na Klinice otorinolaryngologie a chirurgie hlavy a krku FN u sv. Anny v Brně za 10leté období od r. 2002 do r.2011. Cílem studie je hodnocení úspěšnosti přihojení volného laloku, zastoupení jednotlivých typů laloků podle rekonstruované oblasti, porovnání délky přežívání nemocných po radikálních resekčních výkonech s následnou plastikou volným lalokem ve vztahu k lokalizaci primárního nádoru a stanovení počtu recidiv pod lalokem.
SOUBOR
V uvedeném období 2002-2011 bylo na klinice provedeno ve spolupráci s plastickými chirurgy celkem 87 přenosů volného laloku s cílem rekonstruovat rozsáhlý defekt po onkochirurgické resekci. Pacienti (64 mužů a 23 žen) byli ve věkovém rozmezí 14-84 let, průměrný věk operovaných byl 52 let. Nejvíce volných laloků vykrylo defekty po maxilektomiích (29), dále po glosektomiích (18), ve stejném počtu defekty po orofaryngeálních (14) a hypofaryngeálních (14) resekcích, po exenteraci očnice (7), rozsáhlé resekci kůže (5). Mezi nádory, pro které byla provedena resekce, jednoznačně převažovaly spinocelulární karcinomy v 61 případech (70 %), druhý nejčastější byl bazaliom-12 (14 %). V 64 % případů se jednalo o primární operaci, ve 36 % byla operována recidiva nádoru. Naprostá převaha primárních nádorů byla pokročilých rozsahem T3 (33 %) a T4 (61 %), u zbývajích si extenzivní resekci vyžádaly krční lymfatické metastázy.
METODY A VÝSLEDKY
Jako zdrojové dokumentace bylo využito materiálů z nemocničního hospitalizačního a ambulantního informačního systému NisHosp - NisAmb. Většina údajů byla získána ze záznamů ORL kliniky (operační nálezy, dekurzy, propouštěcí zprávy), doplňkově pak z databáze Národního onkologického registru. Data byla hodnocena statistickým zpracováním souboru pomocí programu Statistica Cz. Úspěšnost mikrochirurgického přenosu je standardně hodnocena jako procento úspěšně přihojených laloků, neúspěšná transplantace končí totální nekrózou laloku. Hlavním parametrem pro srovnání přežití nemocných bylo 5leté nádorově specifické přežití - DSS.
Z 87 mikrovaskulárních přenosů byl téměř u poloviny použit myokutánní LDF 43 (49 %), druhým nejčastějším byl fasciokutánní CHF 34 (39 %), dále pak fasciokutánní LAF 9 (10 %) a lalok z m. rectus abdominis 1 (1 %).
V tabulce 1 jsou uvedeny typy použitých laloků v jednotlivých lokalizacích. Nejčastějším místem, kde bylo volných laloků využito, byly defekty po maxilektomiích často spojených s exenterací očnice (obr. 2a, obr 2b, obr. 2c). Druhou nejpočetnější skupinu tvořili nemocní s nádory ústní dutiny, volný lalok překryl defekt po glosektomiích a resekcích baze ústní dutiny. Fasciokutánní předloketní lalok (CHF) obvykle postačil k rekonstrukci jazyka po hemiglosektomii a resekci baze ústní dutiny (obr. 3a, obr. 3b), pomocí laloku z m. latissimus dorsi (LDF) byl rekonstruován celý jazyk po totálních glosektomiích a při resekcích spodiny ústní dutiny. Pro zlepšení trofiky a možnost drobného pohybu laloku se lalokový nerv našíval na n. hypoglossus. Pro oblast orofaryngu byl preferován tenký fasciokutánní CHF, který překryl velký defekt laterální stěny a obnažené velké cévy. K rekonstrukci hypofaryngu po parciální hypofaryngektomii s laryngektomií byl využíván CHF, v případě totální hypofaryngektomie jeho tubulizovaná forma.
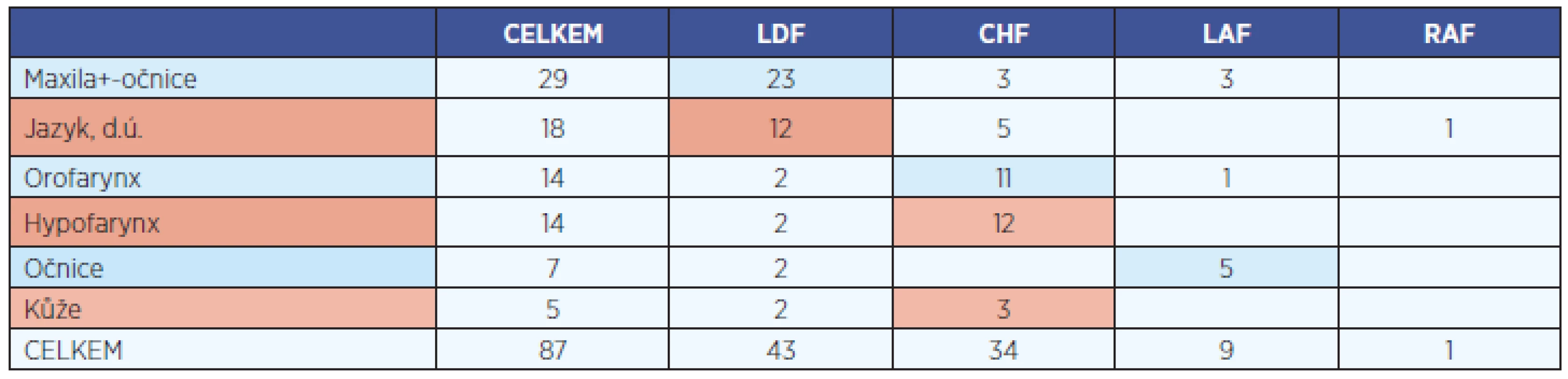





Jako nejvhodnější příjmové arterie se ukázaly a. facialis 37 (42 %), a. temporalis superficialis 31 (36 %), mezi vénami byla jednoznačně nejčastěji využívána v. facialis 45 (52 %), další vény v. jugularis interna, v. temporalis superficialis a v. jugularis interna byly zastoupeny rovnocenně.
Komplikace hojení si vyžádaly 24 chirurgických revizí u 18 (21 %) pacientů, u některých tedy opakovaně. Důvodem k revizi byla téměř rovnocenně ischémie (7) nebo venostáza laloku (6), parciální (6) nebo totální nekróza (1) a krvácení (4). Úspěšnost mikrochirurgického přenosu, která odpovídá počtu totálních nekróz, tedy byla vysoká 97,7 %.
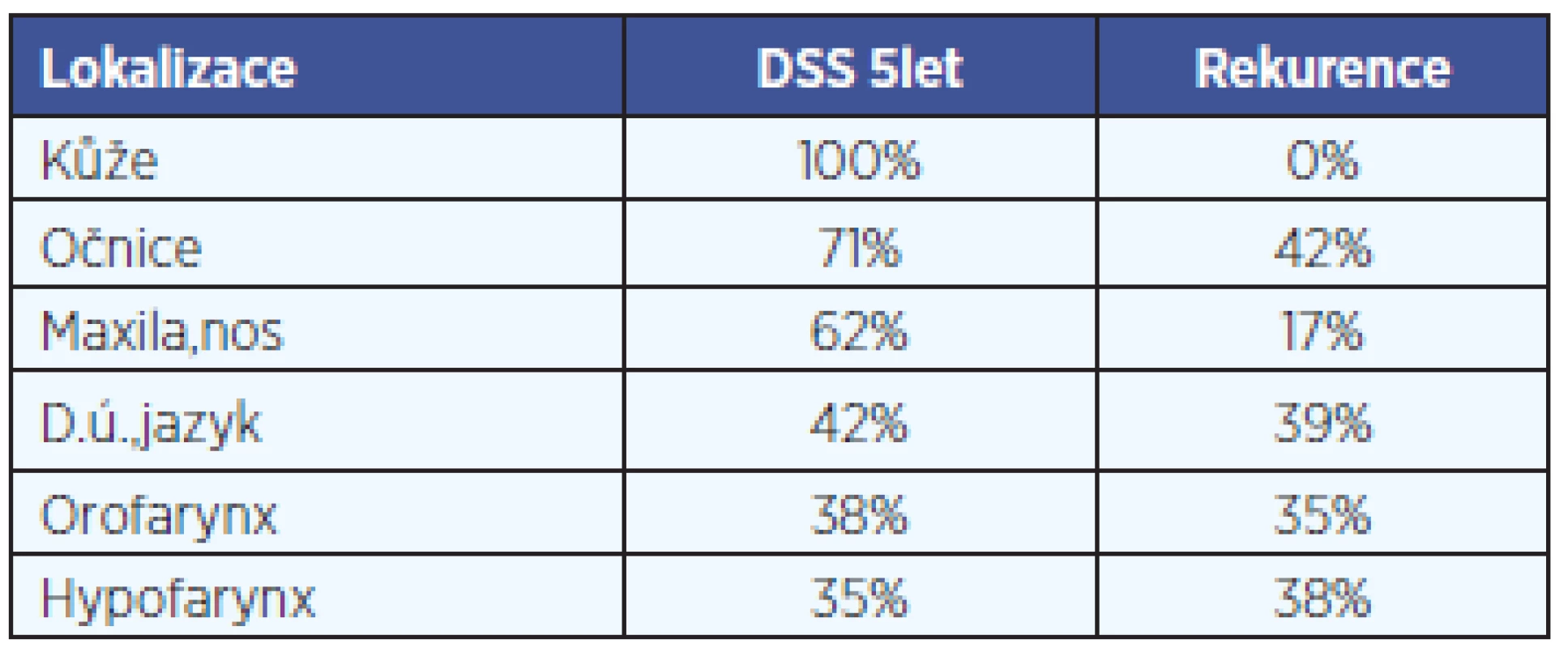
Recidiva pod lalokem byla při pooperační dispenzarizaci zachycena u 23 (26 %) nemocných. 5leté přežití po operaci je nejvyšší u nemocných s krytím kožních defektů - DSS 100 %, po maxilektomiích - DSS 64 %, po resekcích jazyka a dutiny ústní - DSS 42 %. Nejhorší prognóza provází nemocné s nádory hypofaryngu, 65 % jich umírá do 1,5 roku od operace. 5letý DSS v souboru všech nemocných byl 53 %. Přehledné srovnání přeživání nemocných po radikálních resekčních výkonech s následnou plastikou volným lalokem ve vztahu k lokalizaci primárního nádoru nabízí tab. 2 a Kaplan - Meierova analýza (graf 1).

DISKUSE
Jedním z limitujících faktorů operability pokročilých nádorů hlavy a krku je schopnost uzavřít defekt po resekci tumoru. V minulosti byla většina orálních, faryngeálních a obličejových defektů uzavírána primárně, kožními štěpy nebo stopkatými kožními laloky (18).
V roce 1959 byl proveden první úspěšný přenos volné tkáně v oblasti hlavy a krku (vaskularizovaný jejunální segment při rekonstrukci krčního jícnu. V 60. a 70. létech 20. století ovládly rekonstrukci hlavy a krku regionální stopkaté laloky, z nichž nejpopulárnější byl fasciokutánní deltopektorální a myokutánní pektorální lalok (1, 2). Éra volných laloků startuje počátkem 80. let a dnes již patří k standardně využívaným rekonstrukčním technikám. Pro rekonstrukce v oblasti hlavy a krku se časem vyprofilovalo několik nejčastěji využívaných volných laloků, z nichž každý má své výhody i nevýhody. Hojně využívaným fasciokutánním lalokem je radiální předloketní tzv. čínský lalok ( CHF). Jde o plochý, velmi dobře tvárný lalok s dlouhou stopkou, kterým se vykrývají plošné defekty v ústní dutině, orofaryngu a díky možné tubulizaci i defekty po parciálních a totálních hypofaryngektomiích (19). Fasciokutánní lalok boční pažní (LAF) je objemově větší, donorské místo je možné uzavřít primární suturou (obr. 4a, obr. 4b, obr. 5), cévní stopka je ale kratší K vykrytí objemově větších defektů po maxilektomiích a totálních glosektomiích se hodí myokutánní laloky, nejčastěji z m. latissimus dorsi (LDF) a m. rectus abdominis (RAF). LDF je odebírán z boční strany zad, jeho součástí je m. latissimus dorsi, který může zahrnovat kožní ostrov a v. thoracodorsalis a případně thoracodorsální nerv. Délka cévní stopky je 7-10 cm, průměr arterie 2-3 mm a vény 3-5 mm. Místo odběru lze poměrně snadno a bez kosmetických následků primárně uzavřít. Díky možnosti vytvoření 2 kožních laloků na svalu můžeme jedním lalokem vykrýt defekt v tváři a uzavřít komunikací do ústní dutiny po resekci patra (obr. 5). To nemocnému umožňuje vcelku bezproblémový příjem potravy po operaci. Další používaný lalok m. rectus abdominis (RAF) je cévně zásoben z dolních epigastrických cév. Jeho využití je však leckdy limitováno předchozími břišními chirurgickými zákroky a silnou vrstvou podkožního tuku. Z kompozitních laloků je v oblasti hlavy a krku často využívaná vaskularizovaná fibula (FFF), dobré zásobení z peroneální arterie a jejích větví zajišťuje dobrou viabilitu štěpu i po vícečetné osteotomii, což činí FFF ideálním lalokem pro rekonstrukce mandibuly. Zvláštní místo mezi laloky zaujímá jejunum. V minulosti byl používán jako stopkatý lalok k rekonstrukci faryngoezofageálního segmentu. Dnes se už primárně používá jako volný lalok (17). Nevýhodami, které omezují použití laloku v oblasti hlavy a krku, je potřeba až 3 operačních týmů (ORL, plastický a břišní chirurg), laparotomie s potenciálními komplikacemi, krátká stopka se závislostí na cévních anastomózách a také předchozí břišní chirurgický výkon.


Preference jednotlivých volných laloků se na různých pracovištích liší. Počtem pacientů asi nejrozsáhlejší analýzu provedl v roce 2003 Nakatsuka (15), který shrnul 23 let zkušeností, během nichž na pracovišti přenesli 2372 volných laloků (33 % RAF, 27 % jejunum, 16 % CHF). Shledali statisticky významný rozdíl v úspěšnosti přihojení při primární a sekundární rekonstrukci. Naše zkušenosti ukazují, že pro krytí objemově větších defektů bývá optimální LDF, ke krytí plošných defektů a rekonstrukci hypofaryngu nejlépe vyhovuje CHF. Resekční i rekonstrukční operaci provádíme vždy v jedné době.
Přenosy volných laloků se dnes již staly v rekonstrukci hlavy a krku zlatým standardem. Díky dokonalejší chirurgické technice, technologickému pokroku i zkušenostem center, zabývajících se těmito operacemi, se úspěšnost přenosů volných laloků pohybuje kolem 92-95 % (8, 16). Úspěšnost přenosu byla v námi sledovaném souboru 97,7%, totální nekróze podlehl pouze l lalok. Parciální nekrózy jsou většinou pouze okrajové, nevyžadují další rekonstrukční výkon, maximálně nekrektomii. Jsou způsobeny spíše anatomickým variacemi cévní sítě laloku než selháním chirurgické techniky (20).
Trombóza cévní stopky zůstává hlavním důvodem ztráty laloku, přičemž se uvádí, že žilní uzávěr je častější než arteriální (7, 16). Většina těchto komplikací se vyskytuje během prvních 48 hodin po operaci. Pozdní selhání je pak důsledkem infekce nebo namáhání kolem anastomózy. V početném souboru Browna (5), který hodnotil 427 volných laloků, si 16 % vyžádalo návrat na operační sál do sedmi dnů pro ohrožení cévní stopky nebo hematom. Naše zkušenosti jsou obdobné (18 % revizí, převážně časných), pouze jsme měli zhruba vyrovnaný počet arteriálních a žilních uzávěrů(7 versus 6). Příčiny okluze stopky mohou být různé. Z místních příčin to může být nevhodný výběr příjmových cév, nevhodná poloha stopky (napnutí, zalomení), nešetrná manipulace se stopkou, technická chyba na mikrosutuře, zevní komprese obvazem nebo hematomem, použití dlouhého žilního štěpu mezi donorskou a příjmovou cévou (4). Jako prevence trombózy stopky je před ukončením mikroanastomózy obvykle aplikován jednorázový bolus heparinu a pokračuje se jeho kontinuální infuzí. Poté se přechází na nízkomolekulární heparin, dle potřeby jsou pooperačně podávány volumexpandéry a v prvních pooperačních týdnech perorálně antiagregační dávka salicylátů. Pečlivý pooperační monitoring laloku po výkonu je naprosto nezbytný. Žádoucí je, aby měl pacient stabilní krevní tlak, hypotenze stejně jako uzávěr přívodné arterie v místě anastomózy a anémie může vést k hypoperfúzi laloku, která se projeví bledostí a mramorováním. Uzávěr vény vede k venostáze, zbytněním laloku, prosaku krve a cyanóze.Včasná indikace chirurgické revize rozhoduje o záchraně ohroženého laloku (8, 11).
Někteří autoři upozorňují na vyšší riziko komplikací přenosu laloků u pacientů po radioterapii (9, 12), jiní je nepotvrzují (14).
Nadstandardně úspěšný výsledek v naší analýze je jistě podložen nejen schopnostmi stále zkušenějších mikrochirurgů, ale i fungující spoluprací s ORL chirurgy a ošetřujícím personálem. Ta začíná již výběrem pacienta na mezioborových indikačních komisích. Náročného mnohahodinového výkonu je schopen pouze pacient dobře kardiopulmonálně kompenzovaný, s pokud možno normálními koagulačními parametry. Kromě celkového stavu se přihlíží i k psychickému stavu pacienta, jeho přáním, očekáváním, spolupráci.
20 let zkušeností s mikrochirurgickými rekonstrukcemi pro nádorová onemocnění hlavy a krku shrnuli naši spolupracovníci v práci z roku 2010 (20). V tomto období bylo přeneseno celkem 260 laloků (114 LDF,80 CHF, 15 FFF, 12 RAF) s úspěšností přežití laloků v 91 %. Věk nemocných, stadium onemocnění, lokalizace tumoru a předoperační radioterapie nebyly pro mikrochirurgickou rekonstrukci shledány rizikem. Doporučují používat osvědčené laloky se spolehlivou dlouhou cévní stopkou. Naše retrospektivní studie se týkala pouze nemocných odoperovaných na ORL klinice ve sledovaném období. Výkony, kde je předpokládána delší a náročnější resekční část operace, se provádí převážně na ORL klinice. Plastický chirurg je obvykle přizván k výkonu až ke konci destrukční fáze. Nevyužíváme tak většinou možnosti současného operování 2 týmů. Je optimálnější, když plastický chirurg přesně vidí konečný defekt, udělá si lepší představu o následné rekonstrukci, zvolí nejvhodnější způsob vykrytí. Někdy se podaří defekt uzavřít primárně, místním posunem nebo lalokem stopkovaným. Díky této fungující spolupráci je možno naprostou většinu defektů uzavřít v jedné době. Jde ale o časově i technicky náročný operační výkon vyžadující zkušené operační týmy (délka operace 4-10 hodin), zdravotnický personál v pooperační péči a dobrý celkový stav pacienta umožňující dlouhodobou anestezii. Očekává-li se náročnější rekonstrukce (např.kompozitní kostní lalok), pak je výkon prováděn na klinice plastické chirurgie.
Prognóza nemocných ve sledovaném souboru byla závislá na lokalizaci primárního tumoru. 5letý DSS byl v souboru všech nemocných 53%, což je vzhledem k pokročilosti předoperačních nálezů dobrý výsledek. Obdobné výsledky u onkochirurgických rekonstrukcí hlavy a krku uvádí Kostrzewa - OAS(5 let) 43,7 % (10). Nejhorší prognóza byla zaznamenána u hypofaryngeálních karcinomů, což je dáno pravděpodobně jejich obecně špatnou prognózou a také ztíženou přímou monitorací případné rekurence onemocnění, která je možná pouze endoskopicky nebo zobrazovacími metodami.
V celém souboru 87 volných laloků se recidiva prokázala u 26 % pacientů. Relativně horší možnost včasného rozpoznání recidivy pod lalokem se snažíme kompenzovat pečlivou dispenzarizací a provedením tzv. startovního CT nebo MR do 2 měsíců po operaci, abychom měli k dispozici pooperační snímky ke srovnání při případném podezření na rekurenci nemoci. Recidivy u pacientů po maxilektomiích byly většinou spojeny s histologicky nepříznivější formou nádoru (maligní melanom, rhabdomyosarkom, neuroblastom). Poměrně vysoký počet recidiv (42 %) jsme zaznamenali pod laloky kryjícími defekt po exenteracích očnice, které byly ve všech případech provedeny pro recidivující bazaliomy. Pro lepší kontrolu případné recidivy se v této lokalizaci nabízí možnost ponechat defekt volný a po přeepitelizování jeho vyplnění epitézou. Dobrou alternativu vykrytí pooperačního defektu dnes představuje protetika. Nové materiály a technologie dokáží vytvořit kosmeticky velmi přijatelné a věrohodné epitézy (stavy po exenteracích očnice, maxilektomiích, ablacích nosu, ucha). Každodenní aplikace epitety, spolu s nutnou hygienickou péčí o silikonový materiál, však vyžaduje ze strany pacienta pečlivost a starostlivost, hodí se pro dobře spolupracující, motivované nemocné.
ZÁVĚR
Rekonstrukce volným lalokem nabízí pacientům esteticky akceptovatelnou a částečně i funkčně dobrou alternativu uzávěru defektu po extenzivním onkochirurgickém výkonu. Jako nejoptimálnější volné laloky pro oblast hlavy a krku se nám jeví CHF a LDF, kterými jsme schopni vykrýt většinu plošných i objemově větších defektů.
Úspěšnost našich rekonstrukcí je vysoká (97,7%). Výborné výsledky jsou jistě odrazem nejen precizní práce zkušených mikrochirurgů z plastické chirurgie, ale fungující perioperační péče na ORL pracovišti. Spolupráce s plastickým chirurgem nabízí ORL chirurgovi možnost operovat radikálně a bezpečně i při rozsáhlém nálezu a zařadit mezi operabilní pacienty i ty, u kterých by sám nebyl schopen pooperační defekt uzavřít.
Extenzivní onkochirurgická resekce je pro naprostou většinu nemocných jedinou a poslední šancí. Skutečnost, že více než polovina našich pacientů s velmi pokročilými formami nádoru, mnohdy hraničně operabilními, nepodlehla 5 let onemocnění, je pro nás i pro nemocné potvrzením, že naše společné úsilí má smysl.
Seznam použitých zkratek:
CHF-(china flap) – radiální předloketní, tzv. čínský lalok
LDF-(latissimus dorsi flap) – boční zádový lalok
LAF-(lateral arm flap) – lalok boční pažní
RAF-(rectus abdominis flap) – lalok z přímého břišního svalu
FFF-(fibular free flap) – vaskularizovaná fibula
DSS-(disease specific survival) – nádorově specifické přežití
Adresa ke korespondenci:
MUDr. Hana Binková, Ph. D.
Klinika ORL a chirurgie hlavy a krku
FN U sv. Anny
Pekařská 53
656 91 Brno
e-mail: hana.binkova@fnusa.cz
Zdroje
1. Ariyan, S.: The pectoralis major myocutaneous flap: a versatile flap for reconstruction in the head and neck. Plast. Reconstr. Surg., 63, 1979, s. 73.
2. Bakamjian, V. Y.: A two-stage method for pharyngoesophageal reconstruction with a primary pectoral skin flap. Plast. Reconstr. Surg., 36, 1965, s. 173-179.
3. Baker, S. R.: Microvascular free flaps in soft-tissue augmentation of the head and neck. Arch. Otolaryngol. Head Neck Surg., 112, 1986, s. 733-737.
4. Bozikov, K., Arnez, Z. M.: Factors predicting free flap complications in head and neck reconstruction. Journal of Plastic, Reconstructive & Aesthetic Surgery, JPRAS, 59, 2006, s. 737-742
5. Brown, J. S., Devine, J. C., Magennis, P., Sillifant, P., Rogers, S. N., Vaughan, E. D: Factors that influence the outcome of salvage in free tissue transfer. British Journal of Oral & Maxillofacial Surgery, 41, 2003, s. 16-20.
6. Gusenoff, J. A., Vega, S. J., Juany, S., Behnam, A. B., Sbitany, H., Herrera, H. R., Smith, A., Serletti, J. M.: Free tissue transfer: comparison of out-comes between university hospitals and community hospitals. Plastic & Reconstructive Surgery, 118, 2006, s. 671-675.
7. Hidalgo, D. A, Disa, J. J., Cordeiro, P. G., Hu, Q. Y.: A review of 716 consecutive free flaps for oncologic surgical defects: refinement in donor-site selection and technique. Plastic & Reconstructive Surgery, 102, 1998, s. 722-732.
8. Hidalgo, D. A., Jones, C. S.: The role of emergent exploration in free-tissue transfer: a review of 150 consecutive cases. Plast. Reconstr. Surg., 86, 1990, s. 492-498.
9. Khouri, R. K., Cooley, B. C., Kunselman, A. R., Landis, J. R., Yeramian, P., Ingram, D., Natarajan, N., Benes, Ch. O.; Wallemark, C., the International Microvascular Research Group: A prospective study of microvascular free-flap surgery and outcome. Plastic & Reconstructive Surgery, 102, 1998, 3, s. 711-721.
10. Kostrzewa, J. P., Lancaster, W. P., Iseli, T. A., Des-mond, R. A., William R., Carroll, W. R., Eben, L. Rosenthal, E. L.:Outcomes of salvage surgery with free flap reconstruction for recurrent oral and oropharyngeal cancer. Laryngoscope, 2009, s. 267-272.
11. Kroll, S. S., Schusterman, M. A., Reece, G. P., Miller, M. J., Evans, G. R., Robb, G. L., Baldwin, B. J.: Timing of pedicle thrombosis and flap loss after free-tissue transfer. Plastic & Reconstructive Surgery, 98, 1996, s. 1230-1233.
12. Kroll, S. S., Robb, G. L., Reece, G. P., Miller, M. J., Evans, G. R.,Baldwin, B. J., Wang, B., Schusterman, M. A.: Does prior irradiation increase the risk of total or partial fdree flap loss? J. Reconstr. Microsurg., 14, 1998, 4, s. 263-268.
13. Kuriloff, D. B., Sullivan, M. J.: Revascularized tissue transfers in head and neck surgery. In Bailey B. J, ed., Head and neck surgery - otolaryngology. Philadelphia, Lippincott-Raven, 1998, s. 2345-2387.
14. Molitor, M.: Radikální operace a rekonstrukce lalokovými přenosy u zhoubných nádorů hlavy a krku a optimalizace vztahu k chemoterapii a radioterapii. Doktorská dizertační práce. https://is.muni.cz/th/47143/lf_d/aaa_DP3.pdf.
15. Nakatsuka, T., Harii. K., Seato, H., Takushima, H., Ebihara, S.,Kimata, Y., Yamada, A., Ueda, K., Ichioka, S.: Analytic review of 2372 free flap transfers for head and neck reconstruction following cancer resection. J. Reconstr. Microsurg., 19, 2003, 6, s. 363-368.
16. Novakovic, D., Patel, R. S., Goldstein, D. P., Gullane, P. J.: Salvage of failed free flaps used in head and neck reconstruction. Head Neck Oncol., 2009, 1, s. 331-335.
17. Seidenberg, B., Rosenak, S. S., Hurwitt, F. S., Som, M. l.: Immediate reconstruction of the cervical esophagus by a revascularized isolated jejunal segment. Ann. Surg., 1959.
18. Sloan, S. H., Blackwell, K. E., Urken, M. L.: Reconstruction of major defects in the head and neck following cancor surgery .In: Myers E. N, Suen J. Y. eds., Cancer of the head and neck, 3rd edn. Philadelphia, PA, Saunders, 1996, s. 712-747.
19. Smilek, P., Kostřica, R., Hložek, J., Veselý, J.: Reconstruction of large postoperative defects after laryngopharyngectomies from an otorhinolaryngologistś point of view. Libri Oncologici, Zagreb, University Hostpital for Tumors, 31, 2003, 1-3, s. 47-51, ISSN 0300-8142.
20. Stupka, I., Veselý, J., Dražan, L., Hýža, P., Justan, I., Dvořák, Z., Novák, P.: 20 let mikrochirurgických rekonstrukcí pro nádorové onemocnění v oblasti hlavy a krku. Sborník abstrakt, Kongres České společnosti plastické chirurgie s mezinárodní účastí, Harrachov 2010, http://www.ruka-kosmetika.cz/sjezd/abstrakta.pdf.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie OtorinolaryngologieČlánek vyšel v časopise
Otorinolaryngologie a foniatrie

2014 Číslo 2
-
Všechny články tohoto čísla
- Instruktážní kurzy (IC)
- Zvané přednášky (ZP)
- Volná sdělení (VS)
- Postery (P)
- Nelékařská sekce (NLS)
- Pár vět úvodem
- Diagnostika extraezofageálního refluxu u dětí se sekretorickou otitidou
- Volné laloky v rekonstrukci rozsáhlých defektů po onkochirurgických výkonech v oblasti hlavy a krku
- Ovlivňuje podávání antibiotik bolest po tonzilektomii?
- Branchiogenní cysta nosohltanu
- Krční disekce u nádorů štítné žlázyna ORL pracovištích v ČR – hodnocení dotazníku a návrh sjednocení chirurgických postupů
- Zemřel doc. MUDr. Zdeněk Kabelka, Ph.D.
- Zemřel MUDr. Radomír Lána
- Úvodní slovo
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Branchiogenní cysta nosohltanu
- Volné laloky v rekonstrukci rozsáhlých defektů po onkochirurgických výkonech v oblasti hlavy a krku
- Diagnostika extraezofageálního refluxu u dětí se sekretorickou otitidou
- Ovlivňuje podávání antibiotik bolest po tonzilektomii?

